|
| ۩۞۩{ الطب والحياة }۩۞۩ لـ سلامتك وسلآمہَ أسرتك .. هناا .. عنايتنا تحتويهم |
موسوعة طبية شاملة هامة..
لـ سلامتك وسلآمہَ أسرتك .. هناا .. عنايتنا تحتويهم
 |
|
#1
|
|||||||||||
|
|||||||||||
|
التهاب القولون التقرحي |
Ulcerative Colitis 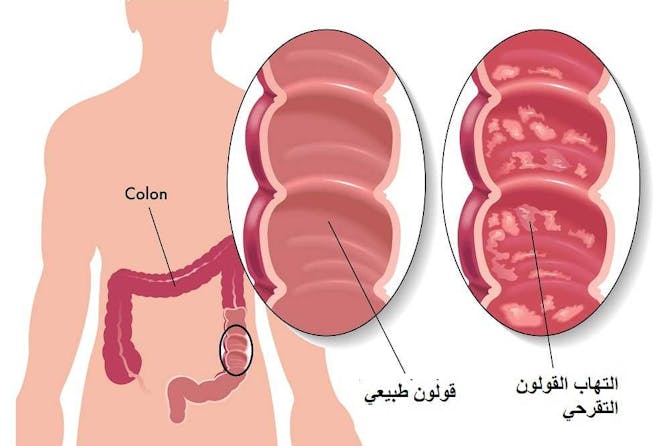 من قبل د. فارس دراوشه. ما هو التهاب القولون التقرحي | Ulcerative Colitis التهاب القولون التقرحي | Ulcerative Colitis هو مرض من مجموعة أمراض داء الأمعاء الالتهابي (والذي يشمل أيضاً داء كرون)، والذي يؤدي لالتهاب في القولون يكون مزمناً وقد يسبب القرح. لالتهاب القولون التقرحي عدة أعراض تشمل الم البطن، الاسهال والبراز الدموي، كما له عدة مضاعفات في الأمعاء وخارج الجهاز الهضمي. يتم علاج التهاب القولون التقرحي بعدة أدوية منها الأدوية الكابتة للمناعة، وفي بعض الحالات توجد حاجة لاجراء عمليات جراحية. اسباب التهاب القولون التقرحي لا يُعرف سبباً واضحاً لالتهاب القولون التقرحي، وهناك الكثير من النظريات لسبب هذا المرض الا أن أيةً منها لم يُثبت قطعياً في الدراسات. عوامل عديدة تزيد من خطورة الاصابة بالتهاب القولون التقرحي، وأخرى تحمي منه وهي: · العوامل الوراثية: هناك عوامل وراثية تلعب دوراً مهماً في التهاب القولون التقرحي، الا ان هذه العوامل غير واضحة تماماً. من الممكن جداً أن يُصاب أقرباء عائلة المريض بالتهاب القولون التقرحي مما يدل على وجود عوامل وراثية. · جهاز المناعة: التهاب القولون التقرحي هو داء مناعة ذاتي، يُهاجم فيه جهاز المناعة القولون ويُسبب التهاباً مما يؤدي للأعراض. لذا من المنطق أيضاً أن يُعالج التهاب القولون التقرحي بالأدوية الكابتة للمناعة والمضادة للالتهاب. · العدوى: يظن بعض الأطباء أن نوعاً من العدوى تُسبب التهاب القولون التقرحي، الا أن أية عدوى لم تُكتشف حتى الان. · التغذية: يؤمن بعض الأطباء أن نوعاً من التغذية يؤدي لهجوم جهاز المناعة على الأمعاء وبذلك يُسبب التهاب القولون التقرحي. · التدخين: بشكل مُفاجئ فان التدخين يقي من التهاب القولون التقرحي. مميزات التهاب القولون التقرحي مقارنةً بداء كرون فان التهاب القولون التقرحي يتميز بالأمور التالية: · يصيب التهاب القولون التقرحي الأمعاء الغليظة فقط دون اصابة الشرج. · المستقيم هو العضو الأكثر اصابةً في التهاب القولون التقرحي. · يكون التهاب القولون التقرحي سطحياً ويصيب الغشاء المخاطي فقط، وقد يسبب القرح. · التهاب القولون التقرحي استمراري ويصيب مقاطع استمرارية من القولون. أعراض التهاب القولون التقرحي يتميز التهاب القولون التقرحي بالتهاب في القولون، ويُصيب هذا الالتهاب الغشاء المخاطي وقد يؤدي للتقرحات في القولون. تحدث أعراض التهاب القولون التقرحي كنوبات في فترات متباعدة، وما بينها يكون المرض عديم الأعراض. أهم أعراض وعلامات التهاب القولون التقرحي: · ألم البطن: وتختلف حدة وشدة ألم البطن وفقاً لشدة المرض. · الاسهال: وقد يكون خفيفاً، أي أقل من أربعة مرات في اليوم أو شديداً، أي أكثر من ستة مرات في اليوم. · الحرارة المرتفعة في الحالات الشديدة والحرجة. · الدم في البراز: يظهر الدم الأحمر في البراز اثر وجود القرح في القولون الملتهب. وتزداد كمية الدم كلما ازدادت شدة المرض. · المخاط في البراز: وذلك نتيجة لالتهاب المستقيم، حيث يظهر المخاط كسائل شفاف أو أصفر اللون قليلاً في البراز. · الزحير (Tenesmus): أي الشعور بالحاجة الى قضاء الحاجة الفوري، ورغم ذلك فان البراز لا يخرج. · فقدان الوزن. · التعب والارهاق. · ارتفاع دقات القلب في الحالات الحرجة. قد تظهر الأعراض فجأةً، وبشكل حاد. الا أنها عادةً تستمر لأكثر من أسابيع أو أشهر. مضاعفات التهاب القولون التقرحي · النزيف: قد يكون النزيف شديداً لدى بعض مرضى التهاب القولون التقرحي، مما يؤدي لفقدان الدم. وقد يحتاج الأمر الى العلاج بتناول وجبات الدم أو المعالجة الجراحية في الحالات المستعصية. · تضخم القولون السمي (Toxic Megacolon): هي حالة حادة وخطرة يحدث فيها تضخم مفاجئ للقولون، بالاضافة الى التهابه. ويؤدي الأمر الى عدوى القولون بالجراثيم التي تبطن الأمعاء، مما يزيد من الالتهاب. يُشكل تضخم القولون السمي خطراً لأنه قد يؤدي لثقب القولون. لذا من المهم علاجه فوراً، بالمضادات الحيوية والستيرويد. رغم ذلك، فان نصف حالات تضخم القولون السمي تحتاج للمعالجة الجراحية لاستئصال القولون المصاب. · ثقب القولون (Perforation): قد ينثقب القولون نتيجة للالتهاب الشديد، وغالباً ما يحدث الأمر في حال تضخم القولون السمي. يحتاج ثقب القولون للمعالجة الجراحية الفورية، لأنه قد يؤدي لالتهاب الصفاق وتسرب البراز لجوف البطن. · تضيق القولون (Stricture): قد يؤدي الالتهاب المزمن الى انشاء الندبات في جدار القولون مما يؤدي لتضيقه، ولانسداد القولون أحياناً. يتطلب تضيق القولون المعالجة الجراحية. · سرطان القولون وسرطان المستقيم (Colorectal Cancer): يزيد التهاب القولون التقرحي المزمن من خطورة الاصابة بسرطان القولون وسرطان المستقيم. لذا من المهم جداً متابعة مرضى التهاب القولون التقرحي باستمرار. مضاعفات التهاب القولون التقرحي خارج الجهاز الهضمي لدى حوالي 30% من مرضى داء الأمعاء الالتهابي تصاب أعراض خارج الجهاز الهضمي بالمضاعفات، وبعضها يستجيب لعلاج داء الأمعاء الالتهابي والبعض الاخر لا يستجيب. لا يُعرف سبب هذه المضاعفات ويعتقد البعض أن الأمر بسبب حالة مرض المناعة الذاتي. أهم المضاعفات في حال التهاب القولون التقرحي تشمل: · الجلد: قد يُصاب الجلد بالتهابات أو طفح عديدة أبرزها الحمامى العقدة (Erythema Nodusoum)، تقيح الجلد الغنغريني (Pyoderma Gangrenosum)، والصدفية (Psoriasis). · المفاصل: قد تُصاب المفاصل بالتهاب المفاصل (Arthritis) أو التهاب الفقار المقسط (Ankylosing Spondylitis). · العيون: تُصاب العيون بالتهابات عديدة، ويمكن أن يكون الالتهاب في كل من طبقات العين. أبرز التهابات العيون هي التهاب العنبية (Uveitis)، والتي تؤدي لألم العين، ألم الرأس، عدم وضوح الرؤية والحساسية للضوء. · الكبد: يُصاب الكبد فيصبح مليئاً بالدهون، وقد يحدث التهاب الكبد الدهني ويسبب ألم البطن الأيمن العلوي. · المرارة والقنوات الصفراء: اذا ما اصيبت المرارة والقنوات الصفراء فان حصى المرارة هي الحالة الشائعة ويبرز الأمر لدى مرضى داء كرون أكثر. كما أن التهاب القنوات الصفراوية المتصلب الأولي (Primary Sclerosing Cholangitis) قد يحدث لدى مرضى التهاب القولون التقرحي. · الكلى والمسالك البولية: يؤدي داء الأمعاء الالتهابي الى الاصابة بحصى الكلى، التي تؤدي لألم الخصر الشديد والقيء. كما أن احتمال انسداد المسالك البولية يزداد. · هشاشة العظام: وذلك لأسباب عديدة منها، سوء امتصاص الكالسيوم والفيتامين د، العلاج بالستيرويد وأسباب أخرى. تؤدي هشاشة العظام للكسور، لذا من المهم علاجها بالكالسيوم وفيتامين د. · أعضاء عديدة أخرى قد تلتهب، منها القلب، البنكرياس، والرئتين. الا أنها أقل شيوعاً. · فقر الدم: قد يحدث اثر النزيف وكذلك بسبب الالتهاب المزمن. تشخيص التهاب القولون التقرحي اذا ما كنت تشكو من أعراض أو علامات التهاب القولون التقرحي أو مضاعفاته، عليك التوجه للطبيب. عليك التوجه للطبيب فوراً اذا ما ظهرت أعراض مفاجئة وحادة. يبدأ الطبيب التشخيص بالتاريخ المرضي، حيث يسأل عن الأعراض، مدتها، شدتها، وجود الدم أو المخاط في البراز، ألم البطن، الاسهال ووتيرته. ينتقل الطبيب الى الفحص الجسدي، ليفحص علامات التهاب القولون التقرحي كالحرارة، دقات القلب وضغط الدم. كما أن الطبيب يفحص البطن والمستقيم فحصاً كاملاً. اذا ما كان المريض يُعاني من أعراض أخرى فان الطبيب يفحص الأعضاء المصابة كالعين، الفم، المفاصل والجلد. أبرز الاختبارات لتشخيص التهاب القولون التقرحي هي: · تعداد الدم الكامل (CBC-Complete Blood Count): ويمكن من خلاله ملاحظة فقر الدم أو ارتفاع كريات الدم البيضاء الذي يبرز عند وجود حالة التهاب في الجسم. · مؤشرات الالتهاب في الدم: سرعة تثفل الكريات الحمر (ESR- erythrocyte sedimentation rate)، البروتين المتفاعل (CRP-C Reactive Protein)، وغالباً ما يكونا مرتفعان في حالة الالتهاب. · الألبومين في الدم (Albumin): والألبومين هو نوع من البروتين موجود في الدم. ينخفض تركيزه في حالة الالتهاب المزمن. · الأجسام المضادة في الدم: نظراً لأن التهاب القولون التقرحي هو داء مناعة ذاتي، ممكن أن تكون أجسام مضادة ذاتية في دم المريض. يوجد نوعين من الأجسام المضادة الذاتية التي يمكن أن تكون في الدم: الجسم المضاد pANCA يوجد لدى 70% من مرضى التهاب القولون التقرحي، والجسم المضاد ASCA يوجد لدى 70% من مرضى داء كرون. · اختبار البراز: أي فحص البراز تحت المجهر أو فحص وجود خلايا الالتهاب فيه. هدف الاختبار هو استبعاد أمراض أخرى ذو أعراض مشابهة مثل عدوى الأمعاء. · تنظير القولون (Colonoscopy): يتم خلاله ادخال أنبوب طويل من فتحة الشرج الى القولون. في طرف الأنبوب توجد كاميرا تتصل بشاشة ويمكن للطبيب أن يشاهد جوف القولون. يُستعمل الجهاز لمشاهدة الالتهاب ولتشخيص التهاب القولون التقرحي. كما يمكن خلال الاختبار استخراج عينة ومن ثم فحصها بالمجهر في المختبر، لتشخيص المرض. بالاضافة الى التشخيص فان تنظير القولون يُساعد في حالات معينة للعلاج، كوقف النزيف وتوسيع التضيق. · الخزعة (Biopsy): استخراج عينة من العضو المصاب ومن ثم فحصها تحت المجهر في المختبر. يُعتبر الاختبار الأفضل والأكثر نوعية ودقة لتشخيص التهاب القولون التقرحي. · الاختبارات التصويرية: وهي مجموعة من الاختبارات التي تُصور الأمعاء والأعضاء المصابة. يمكن ملاحظة تغييرات وعلامات مميزة لالتهاب القولون التقرحي. رغم ذلك لا يمكن الاعتماد كلياً على هذه الاختبارات، لأنها تفتقد للنوعية. أهم الاختبارات المستعملة هي: حقنة الباريوم (Barium Enema): الباريوم هي مادة تظهر بيضاء اللون عند تصويرها بالأشعة. يتم حقن الباريوم للشرج ويمتد الباريوم في كل القولون. من ثم يتم تصوير البطن بالأشعة، وعندها يمكن رؤية القولون الممتلئ بالباريوم الأبيض اللون. اذا ما كانت هناك تغييرات نتيجة الالتهاب أو تضيقات أو توسع للقولون، يمكن ملاحظتها. التصوير الطبقي المحوسب (CT- Computerized Tomography): ويتم خلاله تصوير البطن. يمكن بلع أو حقن مواد خاصة لتعكس الأمعاء أو القولون. تُلاحظ تغييرات مميزة لالتهاب القولون التقرحي، كالتهاب جدار الأمعاء، تضيق الأمعاء، أو الناسور. علاج التهاب القولون التقرحي التهاب القولون التقرحي هو مرض مزمن ولا يمكن الشفاء منه كلياً. لذا فان أهداف العلاج هي تلطيف الأعراض وتحقيق الهداة (Remission)، الحفاظ على الهداة، تجنب المضاعفات وعلاج المضاعفات اذا ظهرت. يتطلب علاج التهاب القولون التقرحي استخدام الأدوية أو المعالجة الجراحية في بعض الحالات. التغذية بعض أنواع الطعام قد تزيد من الأعراض لدى التهاب القولون التقرحي. عادةً يعرف المرضى أنواع الطعام التي تُسبب لهم الأعراض ويمكنهم تجنبها لوحدهم. أهم أنواع الطعام المفضل تجنبها هي الحليب ومنتجاته، الكفائين ويوجد في القهوة والشاي، المشروبات الكحولية، البهارات الحارة، الطعام المقلي، البوبكورن، الحلويات وخاصةً المصنعة منها. من المفضل استشارة اخصائي تغذية لتحضير قائمة طعام. الأدوية هدف جميع الأدوية هو اطفاء تهيج الالتهاب، وبالتالي يخفف الأمر من الأعراض. قد تعمل الأدوية بطرق مختلفة لكن هدفها واحد. الأدوية المستخدمة هي: حمض امينوساليسيليك (Aminosalicylic Acid): الدواء الأكثر استخداماً للحالات الطفيفة من التهاب القولون التقرحي. يمكن لهذه الأدوية تحقيق الهداة في 90% من الحالات، ومن ثم يمكن الاستمرار في استخدامها للحفاظ على الهداة. يمكن تناول الأدوية كحبوب في الفم، أو كحقنة في الشرج. أهم هذه الأدوية هي: · السولفالازين (Sulfalazine). · أولسالازين (Olsalazine). · ميسالامين (Mesalamine). ويوجد عديدة أخرى. لبعض الأدوية توجد أعراض جانبية تشمل: الاسهال، سوء امتصاص الحمض الفوليك (Folic Acid) والذي يؤدي لفقر الدم، ألم الرأس، الغثيان والقيء، الحساسية للدواء مما يؤدي لالتهاب الرئتين، الحرارة المرتفعة، الطفح الجلدي وغيره. الستيرويد (Steroids): يعمل الستيرويد كدواء كابت للمناعة، حيث أنه يقلل من وجود كريات الدم البيضاء- التي تعمل خلال الالتهاب- في الدم، وبذلك يخفف من الالتهابات التي قد تصيب أعضاء الجسم. يُعتبر الستيرويد الدواء الأكثر استعمالاً أثناء الحالات المتوسطة، أو عند عدم الاستجابة للأدوية السابقة. قد يؤدي استعمال الستيرويد الى العديد من الأعراض الجانبية الغير مرغوب فيها، لذا فان الستيرويد يُستعمل في النوبات الحادة بدايةً ومن ثم يمكن تقليل الجرعة أو استبداله بدواء اخر. يمكن تناول الستيرويد في الفم، عن طريق الوريد أو كحقنة وعندها تقل جداً أعراضه الجانبية. يُحقق الستيرويد الهداة لدى أكثر من 70% من المرضى. أهم الأعراض الجانبية: زيادة الشهية وزيادة الوزن. ارتفاع ضغط الدم. زيادة نمو الشعر وعلى الوجه بالذات. حب الشباب على الوجه والظهر والصدر. القلاع في الفم. تغيرات في المزاج والأرق. تهيج المعدة والمريء تسبب عسر الهضم. زيادة الحمض في المعدة وربما قرحة. الوذمة: انتفاخ وورم الأرجل بسبب احتباس الماء في الجسم. خطورة الاصابة بهشاشة العظام: وقد يؤثر الأمر على المدى البعيد، الا أنه من المفضل تناول اضافات الكالسيوم وفيتامين د (Vitamin D) في الطعام. زيادة الميل لمرض السكري، لذا من المفضل مراقبة السكر عند بدء العلاج بالستيرويد والحد من تناول السكر والنشويات، وعلاج السكري في حال ظهوره. ضعف العضلات واهدارها. خطوط في الجلد نتيجةً لترهل الجلد. خطورة العدوى، يؤدي استعمال الستيرويد الى كبت المناعة وبذلك يزيد من خطورة العدوى. نظراً لكثرة الأعراض الجانبية، يجب على المرضى اللذين يتناولون الستيرويد الحفاظ على نمط الحياة التالي: التحكم بالوزن، القيام بالنشاط البدني والتمارين الرياضية، الحفاظ على التغذية السليمة الغنية بالكالسيوم والبوتاسيوم وفيتامين د، والتقليل من الملح، السكر والنشويات، التحكم بضغط الدم والسكري في حال وجوده. الأزاتيوبيرين (Azathiopirine): دواء كابت للمناعة ويُضعف جهاز المناعة، وبذلك الالتهاب والأعراض. يُستعمل كبديل للستيرويد في حال استمرار الحاجة للستيرويد. الأعراض الجانبية تشمل العدوى، فقر الدم، قلة صفائح الدم، التهاب الكبد، التهاب البنكرياس، اللمفومة (Lymphoma): مرضى داء الأمعاء الالتهابي اللذين يتناولون الأزاتيوبيرين، تزداد احتمال اصابتهم باللمفومة. ميتوتريكسات (Methotrexate): أيضاُ من الأدوية الكابتة للمناعة، ويساعد على تحقيق الهداة في الحالات المستعصية. كما أنه يُستخدم كبديل للستيرويد. أهم أعراضه الجانبية: ألم البطن، الغثيان والقيء، قلاعيات في الفم، ضرر للكبد يتراوح بين التهاب الكبد وحتى فشل الكبد، قلة الكريات البيض، مما يؤدي للعدوى. التسايكلوسبورين (Cyclosporine): من الأدوية الكابتة للمناعة. يُساعد على تحقيق الهداة لدى مرضى التهاب القولون التقرحي، في الحالات المستعصية للستيرويد. أهم أعراضه الجانبية: العدوى، ألم الرأس، ضغط الدم المرتفع، فشل الكلى، تضخم اللثة، الرجفان. مثبطات عامل النخر الورمي (Anti TNF- tumor necrosis factor): وهو عامل مهم جداً في الالتهاب، وتعمل المثبطات على وقفه وبذلك تخفف من الالتهاب. من هذه المجموعة: · Etanercept. · Infliximab. · Adaliumab. يتم تناول جميع مثبطات عامل النخر الورمي في المستشفى لأنها تُعطى عن طريق الوريد فقط. الأعراض الجانبية تشمل العدوى، وبالذات داء السل، يزيد استعمال مثبطات عامل النخر الورمي من احتمال الاصابة بالأورام وبالذات الورم اللمفي، التفاعل في منطقة الحقن ويسبب الطفح الجلدي. تُستخدم مثبطات عامل النخر الورمي لعلاج الحالات المستعصية جداً من التهاب القولون التقرحي. تُساعد على تحقيق الهداة والحفاظ عليها عند فشل أي علاج اخر. اختيار الأدوية المناسبة من المهم جداً اختيار العلاج المناسب للحالة وعدم العلاج بأدوية لا حاجة لها، لأن الأمر يجلب الأعراض الجانبية للمريض ولا يزيد من نجاعة العلاج. في حال التهاب القولون التقرحي، فان العلاج يبدأ بحمض امينوساليسيليك، ومن ثم الستيرويد بالحقنة. اذا فشلت هذه العلاجات في تحقيق الهداة أو الحفاظ عليها، فان العلاج بالستيرويد عن طريق الوريد هو التالي، ومن ثم استبداله بدواء اخر. اذا ما فشل الستيرويد فان الأزاتيوبيرين أو أدوية أخرى كابتة للمناعة هي خيار العلاج القادم. الخيار الأخير هو التسايكلوسبورين أو مثبطات عامل النخر الورمي، عند فشل جميع الأدوية السابقة في تحقيق الهداة. المعالجة الجراحية لا يُمكن القول أن المعالجة الجراحية نادرة، مرضى التهاب القولون التقرحي يمرون بعملية جراحية، لكن أقل من مرضى كرون. قد تشفي العمليات الجراحية مرضى التهاب القولون التقرحي، لكن الأمر مرتبط باستئصال القولون (والذي له العديد من الأعراض الجانبية والمضاعفات). تهدف العمليات الجراحية المعروفة الى استئصال الأعضاء المصابة أو محاولة اصلاح الضرر (كالتضيق)، لذا فان للعمليات الجراحية ثمنها، ومن هنا يفضل الأطباء استعمالها فقط في حالات معينة. عدة حالات يجب اجراء عمليات جراحية بها، وهي: · التهاب القولون التقرحي المستعصي وغير المستجيب للعلاج بالأدوية، ويؤدي لنوبات عديدة من الأعراض. · النزيف الشديد. · ثقب القولون أو الأمعاء. · تضخم القولون السمي. · تضيق الأمعاء المستعصي للعلاج بالأدوية. · انسداد الأمعاء. · عملية جراحية لتجنب سرطان القولون. · سرطان القولون أو سرطان المستقيم. عند التهاب القولون التقرحي، فان العملية الجراحية التي تُجرى هي استئصال القولون ومن ثم ربط الأمعاء الدقيقة بفتحة الشرج. أهم أعراضها الجانبية هي الاسهال والعدوى. في حال أن الالتهاب غير منشر في القولون، فان العملية الجراحية تكون باستئصال الجزء المريض فقط..  
  |
|
|
#2 |
  |
الغازات في الجهاز الهضمي
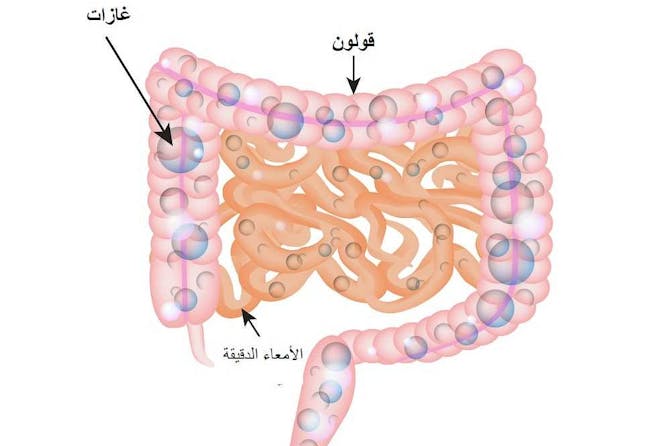 ما هي الغازات العديد من الأعراض في الجهاز الهضمي منتشرة ويواجهها معظمنا في مرحلة من حياته، وتشمل ألم البطن، الانتفاخ، الامساك والغازات. جميع هذه الأعراض قد يصفها بعضنا ككثرة الغازات في الجهاز الهضمي، حتى لو كان هذا الوصف غير دقيق. من المهم أن نعلم أن وجود الهواء في الجهاز الهضمي هو أمر طبيعي، ويمتد من المعدة حتى المستقيم. كثرة الغازات في الجهاز الهضمي أمر له عدة عوامل وقد ينبع من عدة أسباب، وبينها احتباس الهواء في الجهاز الهضمي، انتاج فائض الغازات من الطعام في الجهاز الهضمي، قلة امتصاص الغازات في الجهاز الهضمي أو تغيير ضغط الهواء في البيئة المحيطة بنا. في حال وجود الكثير من الغازات في الجهاز الهضمي، فانها تبحث عن مكان للخروج منه- لذا اذا ازدادت في المعدة فانها ستخرج من خلال الفم، أو أنها ستخرج عن طريق الشرج اذا وجدت في الأمعاء. في كلا الحالتين قد يسبب الأمر ألم البطن، وتصدر بعض الأصوات والروائح الكريهة. أسباب الغازات معظم الغازات هي أمر طبيعي ولا تدل على أمراض في الجهاز الهضمي. معظم الغازات في الجهاز الهضمي العلوي تنبع من بلع الكثير من الهواء خلال تناول الطعام والشراب- على سبيل المثال المشروبات الغازية. أما الغازات في الجهاز الهضمي السفلي (الأمعاء) فانها تنبع من هضم الطعام في الأمعاء، والذي تقوم به بعض الجراثيم الموجودة في الامعاء مؤدية بذلك لانتاج غازات الهيدروجين، ثاني أوكسيد الكربون وأحياناً غاز الميثان (Methane) وغازات الكبريت- المسؤولة عن الروائح الكريهة المصحوبة بالغازات. بعض أنواع الطعام تسبب الغازات من الجهاز الهضمي السفلي، وذلك لعدم انهضامها دون عمل الجراثيم عليها مؤدية لانتاج الغازات. تشمل هذه الأنواع الحبوب والبقوليات كالفول، منتجات الحليب، البيض، الطحين، وبعض أنواع السكر الموجودة في الفواكه والحلويات المصنعة. رغم المذكور أعلاه فان بعض الحالات المرضية قد تسبب الغازات بوتيرة عالية، اذا ما استبعدنا الأسباب الشائعة، وتشمل: · الداء البطني (Celiac Disease). · متلازمة الاغراق (Dumping Syndrome): وهي متلازمة شائعة بعد العمليات الجراحية لاستئصال المعدة. · التحسس لبعض انواع الطعام. · داء الجزر المعدي المريئي. · شلل المعدة (Gastro paresis) والذي له أسباب عدة كالسكري أو الاصابات العصبية. · متلازمة القولون العصبي. · عدم تحمل اللاكتوز. · الامساك. · الادوية: بعض انواع الادوية قد تؤدي للغازات مثل الميتفورمين (Metformin) المُستخدم لعلاج السكري. · داء كرون والتهاب القولون التقرحي. · انسداد الأمعاء. · التغييرات الهرمونية النسائية خاصةً في فترة ما قبل الحيض. · بشكل نادر سرطان القولون. أعراض الغازات تسبب كثرة الغازات في الجهاز الهضمي عدة أعراض مثل الشعور بالانتفاخ، ألم البطن، كثرة الغازات من الشرج، الروائح الكريهة، الحازوقة والامساك. اضافةص الى ذلك فان بعض الأعراض قد تدل على الأمراض المذكورة أعلاه التي تؤدي للغازات مثل البراز الدموي، الاسهال، القيء، فقدان الوزن، الحرارة المرتفعة وغيرها تبعاً للمرض نفسه. تشخيص اسباب الغازات كما ذكرنا فان معظم حالات الغازات تنتج عن تغييرات في الطعام والشراب، وهي اثر تناول بعض أنواع الطعام أو الشراب التي تسبب الغازات. لذا فان التشخيص هنا يعتمد على التاريخ المرضي، وغالباً ما يدقق الطبيب في نوع الطعام. كما أن الفحص الجسدي لا يدل على حالات حرجة في البطن. في معظم الحالات لا حاجة لاجراء أية اختبارات لتشخيص الغازات، وخصوصاً عند انعدام الشك بوجود مرض ما. لكن في بعض الأحيان يقوم الأطباء باجراء بعض الاختبارات لاستبعاد أسباب أخرى، وتشمل اختبارات الدم كتعداد الدم الكامل وصورة البطن بالأشعة. عند وجود أمراض تسبب الغازات فان التاريخ المرضي والفحص الجسدي يكشفان عن أعراض اضافية وقد يجد الطبيب علامات في الفحص الجسدي تدل على الامراض المسببة للغازات. من هنا يحتاج الطبيب لبعض الاختبارات لتشخيص الحالة، والتي تشمل صورة البطن بالأشعة، تنظير القولون، تنظير الجهاز الهضمي العلوي، بلع الباريوم، حقنة الباريوم وغيرها من اختبارات تصويرية. كما أن بعض اختبارات الدم لها دور في تشخيص بعض الحالات مثل داء الأمعاء الالتهابي، السكري وغيرها. علاج الغازات اذا كنتم تشكون من الغازات يمكنكم اتباع التعليمات التالية: · استبعاد الطعام الناشف كالحلويات المصنعة وبعض البقوليات، الخبز ومنتجات الطحين. في الحقيقة بعض أنواع الطعام قد تسبب الغازات وعندها يمكن عدم تناولها في الحمية الغذائية. · الحفاظ على شرب المياه. · بعض انواع البهارات مثل الكمون والكزبرة تقلل من الغازات. · بكتيريا حمض اللبن (Probiotics): تسمى ايضاً البروبيوتيك، وهي متممات غذائية من بعض أنواع الجراثيم والتي تساعد على هضم الطعام في الجهاز الهضمي. تتوفر هذه البكتيريا كمنتجات في المتاجر أو الصيدليات. · الانزيمات: بعض الانزيمات تساعد على الهضم في الجهاز الهضمي وبذلك تقلل من الغازات التي تنتجها الجراثيم، وتشمل هذه الانزيمات الأميلاز، اللاكتاز وغيرها. جميعها تتوفر كمنتجات في المتاجر والصيدليات. اذا لم تستجب الغازات لامكانيات العلاج المذكورة فان الأمر قد يدل على وجود أمراض تؤدي للغازات. في هذه الحالة عليكم التوجه للطبيب لتشخيص المرض المسبب للغازات. علاج الأمراض المسببة للغازات يختلف تبعاً للمرض. على سبيل المثال فان علاج الداء البطني هو بالامتناع عن تناول القمح الذي يحتوي مادة الغلوتين، بينما علاج داء الأمعاء الالتهابي بالادوية. بعض الأمراض تحتاج للمعالجة الجراحية مثل سرطان القولون.  |
  
|
|
|
#3 |
  |
الامساك.
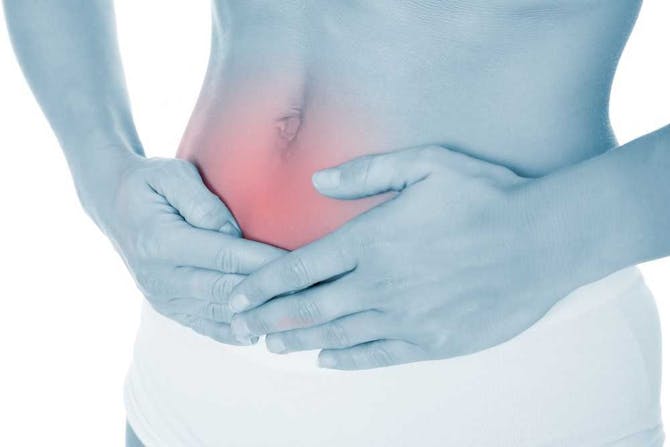 ما هو الإمساك الامساك (Constipation) يعد أحد أبرز الحالات شيوعاً لدى الاطباء، وتشكل مشكلة بارزة في الجهاز الهضمي. ما هو الإمساك الامساك (Constipation) يعد أحد أبرز الحالات شيوعاً لدى الاطباء، وتشكل مشكلة بارزة في الجهاز الهضمي.من الصعب تعريف الامساك، وذلك لان عادات التبرز تختلف جداً من شخص لاخر. فمعظم الأشخاص يخرجون البراز ثلاث مرات في الأسبوع على الأقل، لكن من المتفق عليه تعريف الامساك كالتالي: خروج البراز بوتيرة أقل أقل من ثلاث مرات في الأسبوع، مع وجود براز صلب وجاف من الصعب اخراجه. الجدير بالذكر أن معظم حالات الامساك عابرة ويُمكن التغلب عليها من خلال تغيير نمط الحياة. أسباب الإصابة بالامساك يحدث الامساك عندما يمر البراز في الجهاز الهضمي ببطء ما يؤدي لجفافه وقسوته. يتكون البراز في الامعاء ويمر عبر القولون حيث يتم امتصاص السوائل والاملاح من البراز. عند عدم وجود كمية كافية من السوائل في التغذية، أو الألياف، أو عند بطء حركة الأمعاء الغليظة- فان البراز يمر ببطء في الأمعاء، ويُصبح أكثر قسوة وجافاً. هذه الالية هي السبب الجذري للامساك. توجد اسباب عديدة للإصابة بالامساك، والتي قد تنبع من مشاكل في الجهاز الهضمي نفسه أو اثر تأثيرات لأمراض خارج الجهاز الهضمي. أهم الأسباب للامساك هي:
تزداد احتمالات الامساك لدى كبار السن، وخاصةً الأشخاص المقعدين أو غير القادرين على الحركة لأسباب مرضية أو غيرها. كما أن عدم تناول المياه والسوائل يزيد من هذه الخطورة. نشير الى أن هؤلاء الأشخاص غالباً ما يتناولون العديد من الأدوية مما يزيد من احتمالات الامساك. أعراض الإصابة بالامساك كما ذكرنا في البداية، توجد صعوبة في تعريف الامساك وتحديد وجوده اثر وجود اختلاف بين البشر في عادات البراز. ان عدم قيام الشخص بالخروج خلال يوم واحد لا يدل على الامساك. لكن يُمكن القول ان الامساك هو خروج براز شاد وجاف بوتيرة اقل من العادة لدى ذات الشخص يدل على الامساك، بحيث أن الأمر يؤثر على حياة الشخص اليومية. الأعراض التالية لفترة مستمرة تدل على الامساك:
رغم ذلك ننصح بالتوجه للطبيب في حال كانت الاعراض شديدة ولها تأثير على مجرى الحياة اليومي. كما ننصح بالتوجه للطبيب في حال وجود أعراض مرافقة تدل على أمراض مسببة للامساك مثل:
مضاعفات الإصابة بالامساك اذا كان الامساك مستمراً فانه قد يسبب المضاعفات التالية:
تشخيص الامساك ان تشخيص الامساك يعتمد على التاريخ المرضي للأعراض والعلامات التي يشكو منها المريض. اذا كان وصف المريض مطابق للأعراض المذكورة أعلاه – أو بعضها- يُمكن تشخيص الامساك. كما ان للفحص الجسدي دور أيضاً في تشخيص الامساك وبعض أسبابه. في معظم الحالات لا حاجة لاجراء اختبارات أخرى، لكن في الحالات الشديدة من الامساك ولدى كبار السن توجد حاجة لاجراء اختبارات تساهم في تشخيص سبب الامساك. اهم الاختبارات هي:
هناك اختبارات أخرى تهدف لاستبعاد أسباب للامساك، مثل اختبار هرمونات الغدة الدرقية، نسبة السكر في الدم وغيرها. علاج الامساك في معظم الحالات فان علاج الامساك يكون بتغييرات بسيطة في نمط الحياة، والبعض الاخر يحتاج للعلاج بالأدوية المُسهلة. قبل ذلك فان تشخيص السبب من وراء الامساك وعلاجه هو الحل الأفضل لايقاف الامساك. على سبيل المثال فان علاج قصور الغدة الدرقية بواسطة التزود بهرمونات الغدة الدرقية يوقف الامساك.
لا يجب أن تُستخدم هذه الأدوية لعلاج الامساك مباشرةً، انما عليكم الانتظار والتروي في استخدامها، ذلك لأن الامساك قد يخف دون الحاجة للأدوية. لذا وفروا أدويتكم لحالات الامساك التي لا تستجيب لأسلوب الحياة. نشير إلى ان الملينات تؤدي لاعراض جانبية أبرزها تغيير نسبة الشوارذ، كما ان استخدامها لمدة طويلة يؤدي للتعلق بها. لذا ننصح بعدم استخدام الملينات لفترة طويلة.
العمليات الجراحية نادرة ولا يتم استخدامها الا في بعض الحالات النادرة من الامساك. تهدف العمليات الجراحية الى استئصال الجزء المصاب من القولون والذي يؤدي للامساك. كما يتم استئصال الشرج والمستقيم أحياناً.  |
  
|
|
|
#4 |
  |
سرطان المعدة.
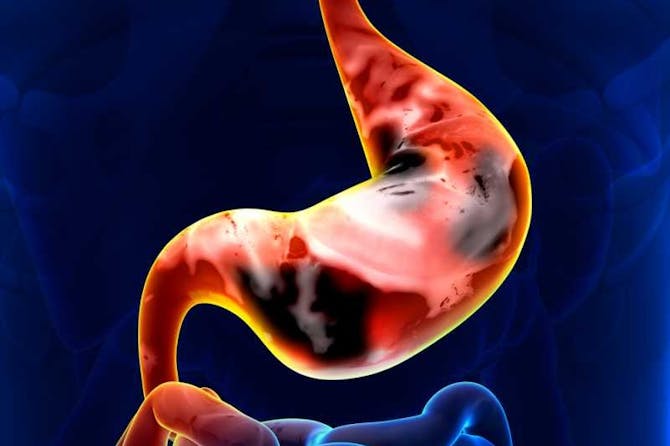 ما هو سرطان المعدة ما هو سرطان المعدة سرطان المعدة هو أحد السرطانات الغير المنتشرة في العالم، لكن تزيد نسبة انتشاره في الشرق وخاصةً في دول اليابان وكوريا والصين. رغم ذلك فانه أحد أنواع السرطان الخطيرة جداً، مما يجعل سرطان المعدة السبب الثاني للوفاة (بعد سرطان الرئة) نتيجةً لأمراض السرطان عالمياً. عوامل عديدة قد تؤدي لسرطان المعدة وأبرزها عوامل التغذية، كما التدخين والكحول. بعض الحالات من سرطان المعدة هي نتيجة لعدوى الجرثومة الملوية البابية. قد يظهر سرطان المعدة في جميع أجزاء المعدة، وقد ينتشر الى أعضاء أخرى في الجسم كالكبد، العظام أو أعضاء الجهاز الهضمي. يؤدي سرطان المعدة لأعراض عديدة أبرزها ألم البطن والقيء، ولديه علامات عديدة. يُعالج سرطان المعدة بالمعالجة الجراحية اضافةً الى العلاج الكيميائي، أو بالأشعة. تتعلق فرص الحياة بدرجة سرطان المعدة ومدى تقدمه وانتشاره، ويختلف العلاج بناءً على ذلك أيضاً. كثيراً ما لا يمكن الشفاء من سرطان المعدة ويتعلق الأمر بمرحلة تشخيصه، فتزيد فرص الشفاء وفرص الحياة اذا ما كان في مرحلة مبكرة. لذا فان علاج أغلب حالات سرطان المعدة هدفها تلطيف الأعراض والمضاعفات. احصائيات وحقائق عن سرطان المعدة تختلف نسبة انتشار سرطان المعدة وفقاً للعرق والمنطقة الجغرافية. حيث أن سرطان المعدة منتشر في الشرق الأقصى أكثر من أي مكان اخر في العالم، خاصةً في دول اليابان، الصين وكوريا. وعلى ما يبدو فان الأمر يرتبط بالتغذية التي يتناولها سكان هذه البلاد والتي تحوي الكثير من الملح. بينما تقل نسبة انتشار سرطان المعدة في الغرب، لكن سرطان المعدة منتشر أكثر لدى سود البشرة من بيض البشرة. تُقدر نسبة حدوث سرطان المعدة في الغرب بحوالي 5-6 أشخاص من كل 100000 شخص. تزداد نسبة حدوث سرطان المعدة مع التقدم في الجيل، ونادراً ما يظهر قبل سن الخمسين. كما أنه يُصيب الرجال أكثر من النساء، ويُصيب الأشخاص الفقراء ذوي الحالة المادية الصعبة. أشارت الاحصائيات الى أن حالات سرطان المعدة قلت في العقود الأخيرة بشكل ملحوظ. أسباب وعوامل خطورة سرطان المعدة هناك عوامل عديدة تزيد من احتمال الاصابة بسرطان المعدة. وغالباً ما تؤدي العوامل الى التهاب مزمن في الغشاء المخاطي للمعدة مما يُحدث تغييرات سرطانية في خلايا الغشاء المخاطي. أبرز هذه العوامل هي:
- عدم تخزين الطعام في التبريد. - عدم تناول الفواكه والخضار والألياف، الدهنيات والبروتينات. التدخين يزيد من احتمال الاصابة بسرطان المعدة.
- التهاب المعدة الضموري (Atrophic Gastritis). - استئصال المعدة الجزئي في السابق. مكان سرطان المعدة ونشأته ينشأ سرطان المعدة من الغشاء المخاطي، وتحديداً من الغدد الموجودة في الغشاء المخاطي. ويمكن أن ينحصر في الغشاء المخاطي، أو يخترق جدار المعدة ليصل للطبقة تحت المخاطية أو طبقة العضلات. عندها تزداد درجته ويزداد احتمال انتشاره لأعضاء أخرى، كما تقل احتمالات الشفاء. قد يتواجد الورم في جميع أنحاء المعدة، الا أن الغار (Antrum) في نهاية المعدة، هو المكان الأكثر عرضة للاصابة. يتخذ سرطان المعدة عدة أشكال، حيث يمكن أن يكون كقرحة، أو يتناثر في الغشاء المخاطي وجدار المعدة، أو كسلائل صغيرة (Polyps) أي أجسام صغيرة كروية تبرز من باطن المعدة للجوف. أعراض وعلامات سرطان المعدة في البداية، قد يكون سرطان المعدة عديم الأعراض أو أن أعراضه تُشبه داء القرحة الهضمية، مما يعوق تشخيصه. لذا كثيراً ما تتبين حالات داء القرحة الهضمية المستعصية كحالات سرطان معدة. قد تظهر الأعراض والعلامات التالية:
تشخيص سرطان المعدة اذا ما كنت تُعاني من أعراض مزمنة تُشبه أعراض سرطان المعدة عليك التوجه للطبيب. تكمن صعوبة تشخيص سرطان المعدة بأن الأعراض تظهر في المراحل المتقدمة من المرض، ويكون عندها قد انتشر ولا يمكن استئصاله بالجراحة. يبدأ الطبيب التشخيص من خلال التاريخ المرضي، ومن ثم يجري الفحص الجسدي لتشخيص علامات سرطان المعدة كانتفاخ العقد اللمفوية. غالباً ما يحول الطبيب المريض الى المستشفى لكي يمر باختبارات مهمة لتشخيص سرطان المعدة وانتشاره. أهم الاختبارات المستخدمة هي:
علاج سرطان المعدة ان أغلب حالات سرطان المعدة تُكتشف في المراحل المتقدمة حيث لا يمكن الشفاء من سرطان المعدة. لذا فانه يُسبب الوفاة في أغلب الحالات. رغم ذلك توجد عدة امكانيات للعلاج، وتزداد احتمالات نجاح العلاجات وشفاء سرطان المعدة كلما تم تشخيصه في المراحل المبكرة. عدا عن ذلك فان هدف العلاج المتوفر هو تلطيف الأعراض والمضاعفات، وتوفير حياة جيدة للمرضى. امكانيات العلاج المتوفرة هي:
المعالجة الجراحية هي الأكثر استخداماً وهدفها استئصال الورم، والأنسجة المحيطة له لضمان عدم عودته مرة أخرى. يمكن اجراء نوعين من المعالجة الجراحية:
رغم أن الاستئصال ليس ممكناً في جميع الحالات، الا أنه يقلل من الأعراض ويزيد من احتمال نجاح العلاجات الأخرى. لا تُجرى العمليات الجراحية اذا ما كان الورم في مراحل متقدمة جداً وانتشر للأعضاء. العلاج بالأشعة رغم أن سرطان المعدة يُعتبر من الحالات المقاومة للأشعة، والعلاج بالأشعة لا يُغير من طبيعة سرطان المعدة أو من سيره الا أن العلاج بالأشعة يُستخدم لتلطيف الألم. من المفضل استخدامها بعد الجراحة. العلاج الكيميائي نصف حالات سرطان المعدة تستجيب للعلاج الكيميائي. ويمكن القول أنه لا يؤثر الا قليلاً على سير سرطان المعدة. أهم الأدوية المستخدمة للعلاج الكيميائي هي:
العلاج المشترك أثبتت الدراسات أن العلاج المشترك بامكانيات العلاج هو أفضل علاج يمكن تقديمه لمرضى سرطان المعدة. حيث أن العلاج المشترك يكون بالعلاج الكيميائي والعلاج بالأشعة وذلك بعد اجراء العملية الجراحية. في هذه الحالة، فان نسبة نجاح العلاجات تكون أعلى من العلاج بامكانية واحدة فقط. توقعات سير المرض في حال سرطان المعدة، فقط 10-20% من المرضى يبقون على قيد الحياة بعد مرور خمسة سنين من التشخيص. باجراء العملية الجراحية، فان هذه النسبة ترتفع لتكون 25-50% من المرضى. رغم ذلك فان أغلب حالات سرطان المعدة تعود لتظهر مرة أخرى حتى بعد العلاج، لذا على الطبيب والمريض الحفاظ على متابعة المرض وذلك باجراء الاختبارات بشكل منتظم. اللمفومة المعدية الأولية (Primary Gastric Lymphoma) اللمفومة المعدية الأولية هي ورم لمفاوي أولي يظهر في المعدة. تُشير الاحصائيات الى أن اللمفومة المعدية الأولية انتشرت خلال الثلاثين سنة الأخيرة. تُشكل اللمفومة المعدية الأولية 15% من أورام المعدة. اللمفومة هي ورم للخلايا اللمفاوية، وهي خلايا الجهاز المناعي. بشكل عام يوجد نوعين من الخلايا اللمفاوية، خلايا بي (B Cells)، وخلايا تي (T Cells). ويكون الورم اللمفاوي عندما تتكاثر هذه الخلايا. غالباً تتواجد هذه الخلايا في الغدد والعقد اللمفاوية، ولذلك غالباً ما تكون اللمفومة في هذه الأعضاء، الا أن الخلايا قد تتواجد خارج العقد اللمفاوية ومثال على ذلك المعدة، وعندها يمكن أن تتواجد اللمفومة خارج العقد اللمفاوية في المعدة. من المهم الاشارة الى أن اللمفمومة خارج العقد اللمفاوية ومثال على ذلك المعدة الأولية في المعدة هي أولية وليست انتشار للمفومة من العقد اللمفاوية. تؤدي اللمفومة المعدية الأولية الى أعراض مشابهة لتلك التي تكون في حال سرطان المعدة. كما أنه تُشبه سرطان المعدة عند التصوير، والامكانية الوحيدة لتشخيص اللمفومة المعدية الأولية هي بواسطة استخراج عينة منها. هناك نوعين من اللمفومة المعدية الأولية:
اذا كانت اللمفومة المعدية الأولية من نوع MALT فان العلاج يبدأ بعلاج عدوى الجرثومة الملوية البابية بالمضادات الحيوية. يؤدي الأمر الى شفاء 75% من حالات اللمفومة المعدية الأولية من نوع MALT. أما اذا كانت مستعصية للعلاج، فان العلاج يكون كعلاج اللمفومة اللاهودجكينية. عند علاج اللمفومة اللاهودجكينية، فان العلاج هو العلاج الكيميائي بعدة أدوية، ويُختصر العلاج ب R-CHOP. وحالات مُعينة أخرى بحاجة لاستئصال جزئي للمعدة. ان توقعات سير اللمفومة المعدية الأولية أفضل من توقعات سير سرطان المعدة، ويمكن شفاء حالات كثيرة من اللمفومة المعدية الأولية.  |
  
|
|
|
#5 |
  |
سرطان البنكرياس .
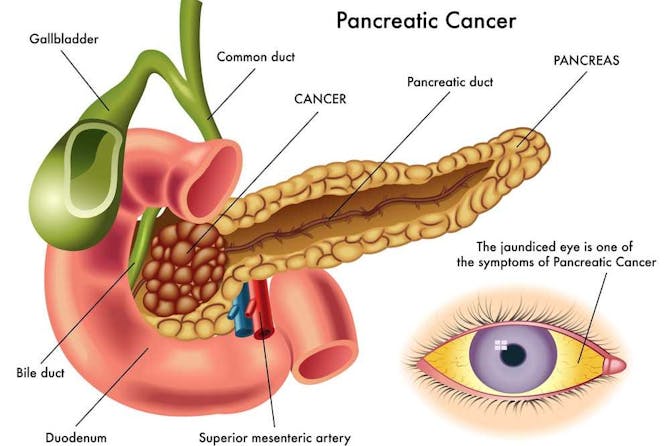 ما هو سرطان البنكرياس (Pancreatic Cancer) البنكرياس هو عضو في البطن، ويقع خلف المعدة. سرطان البنكرياس هو سرطان مُميت، مما يجعله السبب الرابع للوفاة في العالم. يؤدي سرطان البنكرياس الى الوفاة في أكثر من 90% من الحالات وذلك بسبب تشخيصه المتأخر، حيث تظهر الأعراض فقط في المراحل المتقدمة، ويكون قد انتشر لأعضاء اخرى. يُصيب سرطان البنكرياس كبار السن وعوامل أخرى تزيد من احتمال الاصابة به كالتدخين والتهاب البنكرياس المزمن. قد يكون سرطان البنكرياس عديم الأعراض أو يؤدي لأعراض كألم البطن واليرقان. يمكن علاج سرطان البنكرياس بالمعالجة الجراحية لاستئصال الورم، أو بالعلاج بالأشعة والعلاج الكيميائي. رغم العلاجات المتوفرة فان فقط 5% من المرضى يبقون على قيد الحياة بعد خمسة سنين من التشخيص. البنكرياس يقع البنكرياس في البطن خلف المعدة وبجانب الاثني عشر. يعمل البنكرياس على افراز بعض الهرمونات كالأنسولين والغلوكاغون (Insulin & Glucagon). كما أنه يُفرز عصارات هضمية تُساعد على هضم الطعم. جميع افرازات البنكرياس تنصب في المعي الاثني عشر، حيث تنصب أيضاً افرازات الصفراء. يُقسم البنكرياس الى عدة أجزاء، الرأس وهو الأقرب للاثني عشر، الجسم والذنب وهو الأقرب للطحال. يوجد نوعين من الخلايا في البنكرياس:
يُعتبر سرطان البنكرياس من أكثر الأمراض التي تؤدي للوفاة، وهو السبب الرابع للوفاة عالمياً. أسباب وعوامل خطورة سرطان البنكرياس تؤدي عوامل عديدة لضرر لخلايا البنكرياس، مما يؤدي لتحولات سرطانية فيها ويُسبب سرطان البنكرياس. أهم العوامل والأسباب لسرطان البنكرياس هي:
- متلازمة بويتز جيغرز (Peutz-Jeghers Syndrome). - Lynch 2 Syndrome. - متلازمة غاردنر (Gardner Syndrome). وأخرى غيرها. أعراض وعلامات سرطان البنكرياس قد يكون سرطان البنكرياس عديم الأعراض، وتظهر أعراضه فقط في مراحل متقدمة، وحتى بعد انتشاره الى أعضاء الجسم. تختلف أعراض سرطان البنكرياس وفقاً لمكان وجوده. حيث أن رأس البنكرياس هو المكان الأكثر عرضةً للاصابة بسرطان البنكرياس. رغم ذلك، فان سرطان البنكرياس قد يُصيب ذنب البنكرياس، وعندها تختلف الأعراض قليلاً. أهم الأعراض والعلامات التي يشكو منها المريض هي:
مضاعفات سرطان البنكرياس قد يؤدي سرطان البنكرياس الى عدة مضاعفات، أهمها:
- انزيمات الكبد والتي قد تكون مرتفعة في حال وجود اليرقان، أو عند انتشار سرطان البنكرياس للكبد. أهم الانزيمات هو انزيم الفوسفاتاز القلوي (ALP- Alkaline Phosphatase). - المؤشرات السرطانية: المؤشرات السرطانية هي مواد تُفرزها الخلايا السرطانية. نوعين من المؤشرات السرطانية قد تكون مرتفعة في حال سرطان البنكرياس، الا أنها تفتقد للنوعية ويمكن ان ترتفع في حالات أخرى. تشمل CEA و CA 19-9. تُستخدم المؤشرات السرطانية وخاصةً CA 19-9 لمتابعة سرطان البنكرياس.
- التصوير الطبقي المحوسب (CT- Computerized Tomography): ويمكن تصوير البطن فقط لتشخيص سرطان البنكرياس، كما بالامكان تصوير أعضاء أخرى وعندها الملاحظة اذا ما كان السرطان منتشراً أم لا. كما أن التصوير الطبقي المحوسب من أهم الاختبارات لتحديد قابلية الورم للمعالجة الجراحية، ولمتابعة علاج سرطان البنكرياس. - التصوير المقطعي بالاصدار البوزيتروني (PET- Positron Emission Tomography): اختبار تصويري اخر، وتكمن أهميته في امكانية تشخيص الأورام السرطانية الصغيرة في البنكرياس والتي لا يقدر التوير الطبقي المحوسب اكتشافها. - تصوير البنكرياس بالتنظير الباطني بالطريق الراجع (ERCP- Endoscopic Retrograde Cholangiopancreatography): يُستخدم في حالات وجود اليرقان، ورغم ذلك لم يظهر ورم في التصوير الطبقي المحوسب. لذا الهدف منه هو تشخيص سبب اليرقان، كما يُمكن استخراج عينة من البنكرياس أثناء الاختبار.
علاج سرطان البنكرياس توجد عدة امكانيات لعلاج سرطان البنكرياس، حيث أن المعالجة الجراحية لاستئصال الورم أو البنكرياس هي الامكانية الأفضل. من المفضل أيضاً اضافة علاج اخر كالعلاج بالأشعة والعلاج الكيميائي. الا أن معظم حالات سرطان البنكرياس تُكتشف في المراحل المتقدمة والغير قابلة للجراحة. في هذه الحالات فان العلاج الكيميائي والأشعة يُستخدمان لعلاج سرطان البنكرياس، بالاضافة الى علاجات مُلطفة للألم والأعراض. تُعالج المرحلة الأولى والثانية من سرطان البنكرياس بالمعالجة الجراحية، أما المرحلة الثالثة والرابعة بالكيميائي والأشعة. المعالجة الجراحية هناك عدة طرق للمعالجة الجراحية في حال سرطان البنكرياس، ويختلف الأمر وفقاً لمكان وجود الورم:
من المفضل استخدام العلاج الكيميائي مع العلاج بالأشعة سويةً، حيث أن الأمر يُحسن نتائج العلاج، ويزيد من احتمالات الشفاء. أهم الأدوية الكيميائية المستخدمة لعلاج سرطان البنكرياس هي ال 5- FU. يتم تناول العلاج الكيميائي عن طريق الوريد، وبما أنه العلاج مستمر فان الأطباء يُفضلون ادخال Central Line وهو عبارة عن أنبوب صغير الى أحد الأوردة الرئيسية في الجسم (غالباً في أعلى الصدر)، وابقاء فتحة قابلة للانسداد والفتح خارج الجسم، واستخدامها في كل مرة يتلقى فيها المريض العلاج الكيميائي لادخال الدواء. تُعطى الأدوية الكيميائية مرة في الأسبوع، لخمس أو ستة مرات. خلال الأسبوع فان المريض يتلقى العلاج بالأشعة الموجهة للبنكرياس تحديداً. يُستخدم العلاج بالأشعة والكيميائي في الحالات التالية:
العلاج التلطيفي العلاج التلطيفي هو مجموعة من امكانيات العلاج والتي هدفها تلطيف الألم والأعراض، والحفاظ على مستوى معيشة جيد للمريض. تُجرى العلاجات التلطيفية عند الحالات المستعصية لسرطان البنكرياس والتي لا يمكن جراحتها ولا تستجيب للعلاج الكيميائي والأشعة. من الممكن أن تكون العلاجات التلطيفية جراحية، اجراءات أو أدوية. أهم العلاجات التلطيفية في حال سرطان البنكرياس هس:
- المعالجة الجراحية وذلك باستئصال الأعصاب التي تتصل بالبنكرياس وتنقل الألم. - حقن الأعصاب بالكحول مما يؤدي الى وقف عمل الأعصاب وتلطيف الألم. يتم الأمر خلال عملية جراحية. - الأشعة أحياناً تُسكن الألم.
بدون علاج فان 5% فقط من مرضى سرطان البنكرياس يبقون على قيد الحياة لمدة 5 سنين من التشخيص. تزيد المعالجة الجراحية هذه النسبة لما يُقارب 10-20%. أم العلاج بالأشعة والكيميائي فانها لا تُغير كثيراً من نسبة البقاء على الحياة.  |
  
|
|
|
#6 |
  |
سرطان البروستاتا.
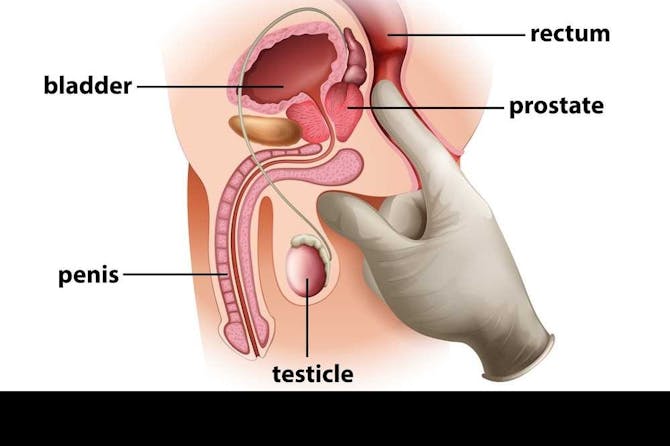 ما هو سرطان البروستاتا : ما هو سرطان البروستاتا :سرطان البروستاتا هو نمو لخلايا غدة البروستاتا لدى الذكر والموجودة أسفل المثانة، ويؤدي لورم في البروستاتا. يُصيب سرطان البروستاتا الرجال كبار السن، وهو السرطان الأكثر انتشاراً لدى الرجال. قد يؤدي سرطان البروستاتا الى أعراض عديدة كعسر البول، الحاح البول وضعف الانتصاب. لسرطان البروستاتا القدرة على الانتشار ويُصيب عندها أعضاء أخرى كالعظام والرئتين. رغم أن سرطان البروستاتا شائع جداً، الا ان حالات عديدة لا تُكتشف ولا يتم تشخيصها. يُمكن علاج سرطان البروستاتا بعدة امكانيات علاج، أبرزها المعالجة الجراحية لاستئصال الورم. كما أن العلاج بالأشعة والعلاج الكيميائي، والعلاج بالهرمونات متوفرة لعلاج سرطان البروستاتا. رغم أن الكثير من الرجال يتم تشخيصهم بسرطان البروستاتا، الا أن مُعظمهم لا يموت من سرطان البروستاتا انما من أسباب أخرى قبل أن يتقدم سرطان البروستاتا. يُصيب سرطان البروستاتا ما يُقارب 8-10% من الرجال. البروستاتا البروستاتا هي غدة من غدد الجهاز التناسلي لدى الرجل. تقع البروستاتا في الحوض، أسفل المثانة وفوق المُستقيم. تُحيط البروستاتا بالاحليل (أي قناة البول- Urethra). تحوي البروستاتا نسيج من الخلايا الغدية، والتي تعمل على افراز سائل ينضم للحيوانات المنوية ويحملها أثناء عملية القذف، ومن الخلايا الغدية غالباً ينشأ سرطان البروستاتا. كما أن البروستاتا تحوي نسيج مكون من النسيج الضام والعضلات، والموجود بين النسيج الغدي. البروستاتا تلعب دوراً مُهماً في انتصاب القضيب. يكبر حجم البروستاتا وتتكاثر خلاياها تحت تأثير الهرمون الذكري، التوستسترون (Testosterone). تحوي البروستاتا على عدة أجزاء:
عوامل خطورة سرطان البروستاتا
خلال الفحص الجسدي فان الفحص الأهم هو فحص البروستاتا، حيث يُمكن جسها بعد أن يُدخل الطبيب اصبعه من فُتحة الشرج الى المُستقيم. عندها يستطيع الطبيب ملامسة البروستاتا وجس الأورام اذا ما وجدت. ليست كل أورام سرطان البروستاتا يُمكن جسها خلال الفحص الجسدي. انتشار سرطان البروستاتا ان سرطان البروستاتا ذو قدرة على الانتشار. وقد ينتشر سرطان البروستاتا موضعياً، أو ينتقل الى الأوعية الدموية واللمفاوية لينتشر الى أعضاء تبعد عن البروستاتا.
تحري سرطان البروستاتا بما أن سرطان البروستاتا هو أكثر أنواع السرطان شيوعاً لدى الرجال، تبرز الحاجة الى اكتشافه مُبكراً وعلاجه قبل انتشاره. لذا فهناك حاجة لاختبارات تحري مُبكرة. اختبارات التحري هي اختبارات قادرة على تشخيص سرطان البروستاتا قبل ظهور الأعراض. المستضد البروستاتي النوعي (PSA- Prostate Specific Antigen): هو بروتين تُنتجه خلايا غدد البروستاتا، وتُفرزه الى الدم. غالباً ما نجد المستضد البروستاتي النوعي في دم الرجال، الا أنه يكون بكمية قليلة. في حال اضطرابات البروستاتا وخاصةً سرطان البروستاتا، فان المستضد البروستاتي النوعي يرتفع في الدم. يُمكن اجراء اختبار دم بسيط وفحص نسبة المستضد البروستاتي النوعي في الدم. يُعتبر المستضد البروستاتي النوعي أهم الاختبارات لتحري سرطان البروستاتا. رغم اسمه، فان المستضد البروستاتي النوعي يفتقد للنوعية، ويُمكن أن يرتفع في أمراض أخرى تُصيب البروستاتا. كما أن نسبة المستضد البروستاتي النوعي الغير مُرتفعة لا تنفي وجود سرطان البروستاتا. ان ارتفاع نسبة المستضد البروستاتي النوعي لا يعني سرطان البروستاتا، لكن لا يعني الأمر تجاهله. اذا ما كانت النسبة مُرتفعة، يجب القيام باختبارات أخرى للتأكد من وجود سرطان البروستاتا او نفيه. أهم الاختبارات هي الخزعة (Biopsy) أي استخراج عينة من البروستاتا، والتي من المفضل اجرائها اذا ما كان المستضد البروستاتي النوعي مُرتفع جداً. يُستخدم المستضد البروستاتي النوعي أيضاً لمتابعة المريض بعد العلاج، وارتفاعه بعد علاج سرطان البروستاتا قد يدل على تنكس سرطان البروستاتا أو انتشاره. تختلف التوصيات للقيام بالتحري في الدول المختلفة، وبعض الدول لا تُجري التحري أبداً. عليك استشارة الطبيب لأجل التقرير اذا ما كانت هناك حاجة للقيام باختبارات التحري. يُنصح بالبدء بالتحري عند جيل الخمسين، واختبار المستضد البروستاتي النوعي مرة في السنة، واجراء الخزعة اذا ما كانت هناك حاجة لذلك. تشخيص سرطان البروستاتا عدا عن التاريخ المرضي والفحص الجسدي للبروستاتة فان اختبارات عديدة لها أهمية في تشخيص سرطان البروستاتا. كما ان الاختبارات تُستخدم لتصنيف مراحل سرطان البروستاتا، واكتشاف انتشاره في الجسم اذا ما وجد. يتم اجراء الاختبارات اذا ما وجدت أعراض، أو علامات في الفحص الجسدي، أو ارتفعت نسبة المستضد البروستاتي النوعي في الدم. أهم الاختبارات المُستخدمة هي:
حجم سرطان البروستاتا ومدى اختراقه لجدار البروستاتا.
بالاضافة الى تصنيف مراحل سرطان البروستاتا، يوجد تصنيف لدرجات سرطان البروستاتا. يُسمى تصنيف درجات سرطان البروستاتا بتدريج غليسون (Gleason Grade). ويتم تدريج سرطان البروستاتا وفقاً لمعايير عديدة خلال فحص العينة بالمجهر. يتكون تدريج غليسون من 10 درجات حيث أن:
علاج سرطان البروستاتا ان علاج سرطان البروستاتا يختلف وفقاً لمرحلة سرطان البروستاتا. حيث أن العلاج يختلف بين الحالات الموضعية (حتى المرحلة الثانية)، والحالات المُنتشرة والمُتقدمة (المرحلة الثالثة والرابعة). امكانيات العلاج المتوفرة هي:
هدف العمليات الجراحية هو استئصال الورم من البروستاتا، واستئصال النسيج الطبيعي المُحيط به لتقليل احتمال تنكس سرطان البروستاتا العملية الجراحية الأبرز هي استئصال البروستاتا الجذري (Radical Prostatectomy). استئصال البروستاتا الجذري (Radical Prostatectomy): عملية جراحية لاستئصال البروستاتا، الحويصلات المنوية (Seminal Vesicle) وأحياناً يتم استئصال العقد اللمفاوية. يتم اجراء العملية بالتخدير الكلي.يُمكن اجراء العملية كعملية مفتوحة والتي يتم فيها شق البطن، أو بواسطة الروبوت وعندها تكون المضاعفات أقل من العملية المفتوحة. أهم مضاعفات العملية الجراحية هي:
العلاج بالأشعة العلاج بالأشعة يعني توجيه أشعة سينية (X- Ray) عالية الطاقة الى العضو المصاب بالسرطان. يؤدي الأمر الى ضرر للخلايا السرطانية، وبذلك يُسبب موتها. كما أن العلاج بالأشعة يمنع خلايا السرطان من الانتشار. يُستخدم العلاج بالأشعة لعلاج سرطان البروستاتا الموضعي. يستمر العلاج بالأشعة خمسة أيام في الأسبوع، لمدة 5-8 أسابيع مُتتالية. قد يؤدي العلاج بالأشعة الى أعراض جانبية أهمها:
العلاج الهرموني (Androgen Deprivation Therapy) نظراً لأن سرطان البروستاتا يحتاج لهرمونات التوستيسترون لكي ينمو، فان حرمان سرطان البروستاتا من هذه الهرمونات يؤدي الى وقف نمو سرطان البروستاتا أو حتى تراجعه. العلاج الهرموني هو مجموعة من الأدوية والتي هدفها خفض مستوى الهرمونات الذكرية. يُستخدم العلاج الهرموني في الحالات الموضعية المُتقدمة أو في الحالات المُنتشرة من سرطان البروستاتا. ويؤدي الى أعراض جانبية عديدة أهمها:
أثبتت الدراسات أن العلاج الهرموني يزيد حياة المريض بسنتين على الأقل في الحالات المُنتشرة لسرطان البروستاتا. رغم ذلك، فان نجاعة الأدوية محدودة وذلك لأن بعد مرور 1.5-2 سنوات يُصبح السرطان مقاوم للعلاج الهرموني. اذا ما فشل العلاج بدواء ما يُمكن استبداله بدواء اخر، أو اضافة نوعية أدوية أخرى، أو اضافة العلاج بالأشعة. بالاضافة الى العلاج بالأدوية، فان العلاج باستئصال الخصيتين هو طريقة أخرى لتقليل الهرمونات الذكرية، الا أن هذا العلاج يُستخدم في الحالات الحرجة والمُستعجلة والتي تحتاج لعلاج فوري. العلاج الكيميائي العلاج الكيميائي هو علاج بأدوية تُبطئ تكاثر الخلايا أو تُوقفه كلياً. يؤثر العلاج الكيميائي على الخلايا التي تتكاثر بسرعة (كخلايا السرطان) وبذلك يمكن علاج السرطان، كلياً أو جزئياً. الا أن لهذه الأدوية أعراض جانبية وخاصةً على الأنسجة التي تتكاثر خلاياها بسرعة كخلايا الدم، الجهاز الهضمي وأخرى. أغلب الأدوية الكيميائية تُعطى عن طريق الوريد وليس بالفم، ويتم تناولها مرة في الأسبوع ولمدة عدة أسابيع. كل دورة علاج هي عبارة عن عدة أسابيع من تناول الأدوية الكيميائية. يُستخدم العلاج الكيميائي في الحالات المُتقدمة والمُنتشرة، أو كعلاج اضافي للعمليات الجراحية في الحالات الموضعية. تُستخدم عدة ادوية في العلاج الكيميائي لعلاج سرطان البروستاتا، أهمها أدوية من مجموعة التاكسول (Taxol) والستيرويد. قد يؤدي العلاج الكيميائي الى أعراض جانبية عديدة كتساقط الشعر، الغثيان والقيء، وخطر الاصابة بالعدوى وفقر الدم. علاج ألم العظام قد ينتشر سرطان البروستاتا الى العظام ويؤدي لألم شديد فيها. توجد عدة امكانيات لعلاج ألم العظام في الحالات المُتقدمة وتشمل:
يتعلق اختيار العلاج المناسب للمريض، بحالته، مرحلة سرطان البروستاتا، انتشاره، درجته، وأمراض المريض السابقة وقدرته على تحمل الأعراض الجانبية. من المتفق عليه العلاج وفقاً للتوصيات التالية، الا أن هذه التوصيات ليست قواعد ويُمكن ملائمة علاج اخر للمريض، كل حسب حالته.
أو العلاج بالأشعة. أو العلاج بالأشعة الموضعية. أو متابعة سرطان البروستاتا وترصده. العلاج الهرموني أو العلاج الكيميائي كعلاج ضافي لامكانيات العلاج أعلاه.
أو العلاج بالأشعة. أو العلاج الكيميائي عند فشل العلاج الهرموني. اضافة امكانيات العلاج لألم العظام. مُتابعة سرطان البروستاتا وترصده من المهم مُتابعة حالات سرطان البروستاتا عن كثب، نظراً لأن سرطان البروستاتا قد يتنكس. بالاضافة الى ذلك فان سرطان البروستاتا الموضعي قد لا يحتاج لعلاج وعندها يُمكن متابعته. تكمن فائدة المُتابعة كخيار لعلاج سرطان البروستاتا الموضعي في كون سرطان البروستاتا أحياناً بطيء النمو. أي أن الحالات من سرطان البروستاتا من الدرجة المُنخفضة، والتي تظهر لدى المرضى كبار السن، قد لا تحتاج لأكثر من مُتابعة لأن الأعراض الجانبية التي قد تُسببها علاجات كالجراحة والأشعة، أكثر من أعراض السرطان نفسه. يتم مُتابعة سرطان البروستاتا مرة كل 3 أشهر وتتخلل المتابعة فحصاً جسدياً، اختبار الدم للمستضد البروستاتي النوعي والخزعة في بعض الأحيان. اذا ما أثبتت الاختبارات أن سرطان البروستاتا قد تقدم أو ظهر، يُمكن البدء بعلاجه.  |
  
|
|
|
#7 |
  |
سرطان الخصية .
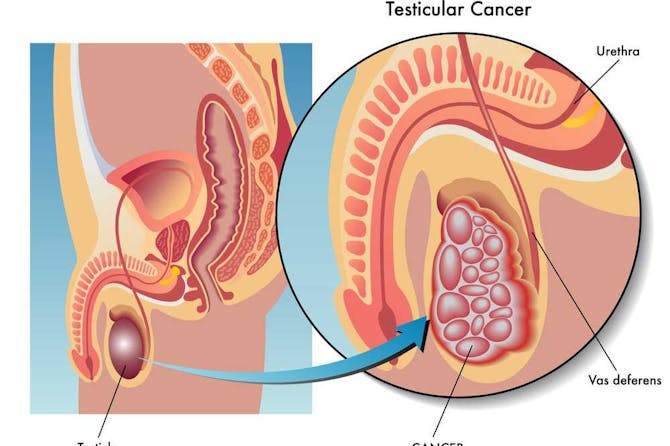 ما هو سرطان الخصية سرطان الخصية هو سرطان نادر يُصيب الخصية، وهي عضو من الجهاز التناسلي لدى الذكور. لكل ذكر خصيتين من تحت القضيب، وتكون الخصيتين داخل الصفن وهو كيس الجلد المحيط بها. ينتشر سرطان الخصية لدى الذكور البالغين صغار السن، ويؤدي لأعراض كألم في الخصية أو انتفاخ الخصية. يُعتبر سرطان الخصية واحداً من أنواع السرطان التي يُمكن شفائها، حيث يُمكن شفاء أكثر من 90% من الحالات المبكرة. الا احتمال الشفاء من سرطان الخصية يقل عند انتشاره في الجسم. يُعالج سرطان الخصية بالمعالجة الجراحية، الأشعة والعلاج الكيميائي. الخصية الخصية هي عضو من الجهاز التناسلي لدى الذكر، وهي الغدد التناسلية لدى الذكر. توجد في الخصية عدة أنواع من الخلايا والتي لها وظائف مُختلفة، حيث أن الخلايا الرئيسية في الخصية هي الحيوانات المنوية، خلايا سرتولي (Sertoli Cells) وخلايا لايدينغ (Leyding Cells). وظائف الخصية هي: · انتاج الحيوانات المنوية وتكاثرها: توجد عدة مراحل لانتاج الحيوانات المنوية البالغة، والمراحل الغير بالغة تُسمى بالخلايا الجنسية (Germ Cells). · الحفاظ على بيئة مُلائمة لتكاثر الحيوانات المنوية. · افراز الهرمونات وخاصةً التوستيسترون (Testosterone)، وهو الهرمون الذكري. أو الاستروجين (Estrogen)، بنسبة قليلة، وهو الهرمون النسائي. تُفرز خلايا لايدينغ الأستروجين. لكي تُحافظ الخصية على عملها، فانها تحتاج لدرجة حرارة مُنخفضة، لذا نجدها خارج الجسم في الصفن. والصفن (Scrotum) هو كيس الجلد الذي يُحيط الخصية ويكون تحت القضيب. خلال تكون الخصية في الجنين، فانها تتكون بدايةً في البطن، بجانب الكلى وخلف الصفاق، ومن ثم تنتقل للصفن خلال فترة الحمل وتمر بالقناة الاربية (Inguinal Canal) والموجودة عند جانب الحوض.تصطحب الخصية معها الأوعية الدموية واللمفاوية. الحالة التي لا تنتقل فيها الخصية للصفن وتبقى في جوف البطن أو القناة الاربية تُسمى باختفاء الخصية (Cryptorchidism). احصائيات عن سرطان الخصية يُعتبر سرطان الخصية من الحالات النادرة لدى الذكور، حيث أن نسبة حدوثه هي 5 حالات من كل 100000 ذكر. تُشير الاحصائيات أن سرطان الخصية شائعاً أكثر لدى أجيال 15-40 سنة، كما أنه شائعاً لدى القوقازيين وبيض البشرة. يُعتبر سرطان الخصية أكثر شيوعاً في الخصية اليُمنى من اليُسرى. أسباب وعوامل خطورة سرطان الخصية عدة عوامل قد تؤدي لسرطان الخصية، وأبرزها:
يحتاج الطبيب الى عدة اختبارات لتشخيص سرطان الخصية، وقد يقوم بأحد الاختبارات التالية أو أكثر:
- ألفا فيتو بروتين (Alpha- Fetoprotein). - Beta HCG. الا أن هذه الاختبارات تفتقد للنوعية ويمكن أن ترتفع في حالات سرطان أخرى أو في أمراض أخرى. تُستخدم اختبارات الدم لمتابعة حالة سرطان الخصية.
تصنيف أنواع سرطان الخصية يمكن أن ينشأ سرطان الخصية من جميع الخلايا الموجودة في الخصية. وفقاً لذلك يمكن تصنيف أنواع سرطان الخصية كالتالي:
- ورم الخلايا الجنسية الغير منوي (Non Seminoma Germ Cell Tumor) وهو أقل انتشاراً، وينشأ من الخلايا الجنسية (أي الخلايا المنوية الغير بالغة). يوجد من أورام الخلايا الجنسية الغير منوية عدة أنواع
تصنيف مراحل سرطان الخصية تصنيف مراحل سرطان الخصية هو التصنيف لتحديد انتشار سرطان الخصية، ويُفيد أيضاً هو في تحديد العلاج. يُمكن تصنيف سرطان الخصية لعدة مراحل:
المعالجة الجراحية العملية الجراحية الأهم لعلاج سرطان الخصية هي استئصال الخصية الكلي (Orchiectomy)، ويتم استئصال الخصية بالاضافة الى الصفن المحيط بها. تُجرى العملية الجراحية بالتخدير الكلي. رغم وجود امكانيات جراحية لاستئصال الورم فقط دون استئصال الخصية بأكملها، الا أن بعض الخلايا السرطانية قد تبقى في الخصية اذا ما استئصل الورم لوحده. بقاء الخلايا السرطانية يؤدي لتكرار سرطان الخصية. لذا يُفضل الأطباء استئصال الخصية بأكملها لتجنب بقاء خلايا سرطانية. تشريح واخراج العقد اللمفاوية (RPLND- Retroperitoneal Lymph Node Dissection): هي عملية جراحية هدفها تشريح العقد اللمفاوية خلف الصفاق واستئصالها. رغم امكانية تحديد اصابة العقد اللمفاوية بواسطة التصوير الطبقي المحوسب، الا أن 20% من الحالات لا يُمكن تشخيصها. لذا يُفضل بعض الجراحين اجراء هذه العملية الجراحية لهدفين:
بدائل اجراء تشريح واخراج العقد اللمفاوية هي المتابعة بالتصوير الطبقي، العلاج الكيميائي والعلاج بالأشعة. العلاج بالأشعة العلاج بالأشعة يعني توجيه أشعة سينية (X- Ray) عالية الطاقة الى العضو المصاب بالسرطان. يؤدي الأمر الى ضرر للخلايا السرطانية، وبذلك يُسبب موتها. كما أن العلاج بالأشعة يمنع خلايا السرطان من الانتشار. غالباً ما يتم العلاج بالأشعة عند استلقاء المريض ومن ثم توجه الأشعة، من جهاز خاص، للعضو المُصاب. يتم العلاج بالأشعة 5-6 أيام في الأسبوع، ولمدة 5-6 أسابيع في أغلب الحالات. في حال سرطان الخصية، فان العلاج بالأشعة يُستخدم فقط عند وجود الورم المنوي (Seminoma). ولا يُستخدم أبداً لعلاج ورم الخلايا الجنسية الغير منوي. يتم استخدام العلاج بالأشعة للورم المنوي كالتالي:
العلاج الكيميائي هو علاج بأدوية تُبطئ تكاثر الخلايا أو تُوقفه كلياً. يؤثر العلاج الكيميائي على الخلايا التي تتكاثر بسرعة (كخلايا السرطان) وبذلك يمكن علاج السرطان، كلياً أو جزئياً. الا أن لهذه الأدوية أعراض جانبية وخاصةً على الأنسجة التي تتكاثر خلاياها بسرعة كخلايا الدم، الجهاز الهضمي وأخرى. أغلب الأدوية الكيميائية تُعطى عن طريق الوريد وليس بالفم، ويتم تناولها مرة في الأسبوع ولمدة عدة أسابيع. كل دورة علاج هي عبارة عن عدة أسابيع من تناول الأدوية الكيميائية. في حال سرطان الخصية، فان الأدوية الكيميائية تُستخدم في الحالات التالية:
ترصد سرطان الخصية حالات مُعينة من سرطان الخصية لا تحتاج لعلاج أكثر من المعالجة الجراحية. في هذه الحالات من المفضل متابعة المريض، وترصد سرطان الخصية لتجنب تنكسه. ويكون ذلك من خلال زيارات للطبيب كل عدة أشهر والقيام باختبارات الدم والاختبارات التصويرية، لترصد سرطان الخصية والتأكد من عدم ظهوره. يمكن اجراء الأمر عوضاً عن العلاج بالأشعة أو العلاج الكيميائي في حالات مُعينة. توصيات علاج سرطان الخصية ان علاج سرطان الخصية يختلف بين مريض لاخر، ووفقاً لنوع ومرحلة سرطان الخصية. لا يُمكن القول أن هناك علاجاً موحداً لجميع حالات سرطان الخصية، انما يوصى بملائمة امكانيات العلاج لكل حالة.
- العلاج الكيميائي. - المتابعة وترصد سرطان الخصية. - تشريح واخراج العقد اللمفاوية (RPLND- Retroperitoneal Lymph Node Dissection).
- تشريح واخراج العقد اللمفاوية (RPLND- Retroperitoneal Lymph Node Dissection). - المتابعة وترصد سرطان الخصية. الأعراض الجانبية ومضاعفات علاج سرطان الخصية توجد عدة أعراض جانبية ومضاعفات لعلاج سرطان الخصية، ويتبع الأمر العلاج المستخدم. أهم المضاعفات هي:
- الغثيان والقيء. - فقدان الشعر. - العدوى، نتيجة لقلة كريات الدم البيضاء. - فقر الدم. وأخرى عديدة، أبرزها خطورة هي حدوث أورام خبيثة ثانوية. يمكن التلطيف من هذه الأعراض الجانبية بواسطة تقليل جرعة الأدوية الكيميائية، تغيير الأدوية المُستخدمة أو تناول الجرعة على فترات أبعد
ان أغلب حالات سرطان الخصية يُمكن شفائها، ويتعلق الأمر بنوع سرطان الخصية، مرحلته والعلاج. يمكن شفاء أكثر من 80-90% من حالات سرطان الخصية.  |
  
|
|
|
#8 |
  |
الرجاء من الاخوة والاخوات
أن لا يضيفوا اي تعقيب او رد على الموضوع لان الموسوعة لا زالت لم تنتهي بعد وشكرا لكم مع اعطر تحياتي. |
  
|
|
|
#9 |
  |
سرطان المبيض .
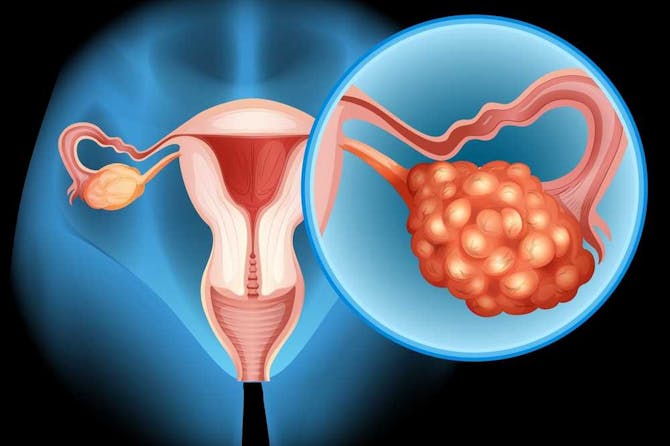 ما هو سرطان المبيض سرطان المبيض هو نوع سرطان خبيث ينشأ من خلايا المبيض. يُصيب سرطان المبيض النساء المتقدمات في السن، خاصةً بعد سن الستين. يُشكل سرطان المبيض ربع حالات السرطان في الجهاز التناسلي الأنثوي، كما أنه يؤدي الى الوفاة في الكثير من الحالات لأنه يُكتشف في المراحل المُتقدمة. لذا من المهم اكتشاف سرطان المبيض مُبكراً. يؤدي سرطان المبيض الى عدة أعراض كالنزيف المهبلي أو ألم في الحوض، ولديه القدرة على الانتشار الى أعضاء أخرى. توجد عدة امكانيات علاج لسرطان المبيض، وتتعلق بمرحلته، وتشمل المعالجة الجراحية والعلاج الكيميائي. يُشكل سرطان المبيض 3-4% من حالات السرطان لدى النساء، والاحتمال للاصابة بسرطان المبيض خلال حياة الامرأة هو ما يُقارب 1.5%. المبيض (Ovaries) المبيض (ويوجد مبيضان) هو عضو من الجهاز التناسلي الأنثوي، ويقع في الحوض من جانبي الرحم. يرتبط المبيضان بالرحم من خلال قنوات فالوب (Fallopian Tubes). يعمل المبيض على افراز الهرمونات الجنسية، أستروجين والبروجيسترون. كما ان المبيض يعمل على انتاج وافراز البويضات، وهي الخلايا التناسلية لدى المرأة. يُفرز المبيض البويضات الى الرحم، حيث يُمكن أن يتكون الجنين. يتألف المبيض من الغلاف الخارجي ويحوي خلايا تُسمى الخلايا الظهارية (Epithelial)، ومن لب المبيض. يحوي لب المبيض نوعين من الخلايا:
أسباب وعوامل خطورة سرطان المبيض توجد نظريات عديدة حول أسباب سرطان المبيض. من المُتفق عليه ان الاباضة المتواصلة لدى النساء هي التي تؤدي الى سرطان المبيض. ومن المتفق عليه أن كل ما يُقلل من الاباضة لدى النساء يقي من سرطان المبيض، لذا نجد أن الحمل، كثر الولادة، الرضاعة وتناول حبوب منع الحمل الفموية تقلل جميعها من خطر الاصابة بسرطان المبيض. بالمقابل هناك عوامل تزيد من خطورة الاصابة بسرطان المبيض، وأهمها:
سرطان المبيض لديه القدرة على الانتشار الى أعضاء عديدة، تلك المحيطة به كالمثانة والمستقيم، الرحم وعنقه، وقنوات فالوب. أو ينتشر سرطان المبيض الى الكبد، الرئتين، الصفاق والأمعاء، والدماغ. تتعلق الأعراض بالعضو المصاب. تشخيص سرطان المبيض سرطان المبيض هو مرض غادر، وينمو تدريجياً دون أية علامات انذار واضحة حتى يُصبح مُنتشراً. لذا يصعب تشخيص سرطان المبيض في مراحله الأولى المُبكرة. ان نتائج علاج سرطان المبيض في مراحله المبكرة أفضل بكثير من العلاج في المراحل المُتقدمة، لذا من المهم تشخيص سرطان المبيض مبكراً. قد يسأل الطبيب عن أعراض سرطان المبيض، عوامل الخطورة وعن التاريخ المرضي بشكل عام. كما أن الطبيب يقوم بالفحص الجسدي لاكتشاف علامات سرطان المبيض، كوجود كتلة أو الاستسقاء. عدا عن التاريخ المرضي والفحص الجسدي الذي يُجريه الطبيب لفحص علامات سرطان المبيض، فان الطبيب بحاجة الى اجراء اختبارات تدل على وجود سرطان المبيض.
يتم تصنيف مراحل سرطان المبيض الى أربعة مراحل أساسية، وذلك وفقاً للمعايير التالية:
غالباً ما يتم تصنيف سرطان المبيض الى مراحل مُبكرة ومراحل مُتأخرة حيث أن:
علاج سرطان المبيض ان هدف علاج سرطان المبيض هو استئصال السرطان بأكمله والقضاء على الخلايا السرطانية، كما تقليل احتمال تنكس سرطان المبيض أو انتشاره. بذلك فان نجاح العلاج يرتفع وتوقعات سير المرض تكون أفضل. امكانيات علاج سرطان المبيض هي:
المُعالجة الجراحية المُعالجة الجراحية هي حجر الأساس لعلاج سرطان المبيض بغض النظر عن نوعه. عدا عن العلاج، فان المُعالجة الجراحية هدفها تشخيص سرطان المبيض نهائياً بواسطة الخزعة، وتصنيف مراحل سرطان المبيض. تُجرى العملية الجراحية لجميع مراحل سرطان المبيض، عدا المرحلة الرابعة. يقوم طبيب اخصائي الأورام النسائية باجراء العملية. تُجرى العملية الجراحية بالتخدير الكلي، وخلالها يتم شق البطن بشق أفقي في مُنتصف البطن. من ثم يقوم الطبيب بتفقد الأعضاء المُختلفة، كالمبيض، الرحم، جوف البطن والصفاق، الأمعاء وأخرى. حيث يتفقد الورم أو نقائل مُنتشرة في أعضاء أخرى. يقوم الطبيب باستخراج عينات من الأعضاء المُصابة وخاصةً المبيض، ومن ثم تُفحص العينات في المُختبر تحت المجهر. عندها يتم تشخيص سرطان المبيض نهائياً (اذا وجد) ويستطيع الطبيب تصنيف المراحل نهائياً. اذا ما وجد سرطان المبيض، يقوم الطبيب باستئصال النسيج السرطاني في كل مكان مُمكن. غالباً ما يتم استئصال المبيضين، الرحم، قنوات فالوب، الثرب (Omentum). اذا ما انتشر سرطان المبيض الى أعضاء أخرى، يتم استئصالها- أو جزء منها- وفقاً للعضو المُصاب. من المهم استئصال أكبر كمية من النسيج السرطاني، لأن بقاء نسيج سرطاني يزيد من خطورة تنكس السرطان أو انتشاره. تُسمى طريقة الاستئصال هذه ب Cytoreduction. في بعض الحالات، فان عملية جراحية أخرى تُجرى بعد اتمام العلاج. والهدف منها هو الاطلاع على الورم أو على انتشاره داخل البطن والحوض، وتحديد استجابته للعلاج. بعض النساء- خصوصاً حديثات السن- يُردن الولادة بعد العملية، وفي هذه الحالات سيقوم الطبيب باستئصال مبيض واحد دون استئصال باقي أعضاء الجهاز التناسلي، شرط أنها غير مُصابة بالسرطان. من المُهم نقاش برنامج الولادة قبل اجراء العملية الجراحية مع الطبيب. في حالات عديدة، فان المريضة لا تستطيع تحمل العملية الجراحية بسبب أمراض سابقة. عندها من الممكن اجراء العملية الجراحية بواسطة تنظير البطن (Laparoscopy)، والذي يُقلل من مضاعفات العمليات الجراحية ويحتاج لأيام أقل للانتعاش من العملية. العلاج الكيميائي العلاج الكيميائي هو علاج بأدوية تُبطئ تكاثر الخلايا أو تُوقفه كلياً. يؤثر العلاج الكيميائي على الخلايا التي تتكاثر بسرعة (كخلايا السرطان) وبذلك يمكن علاج السرطان، كلياً أو جزئياً. الا أن لهذه الأدوية أعراض جانبية وخاصةً على الأنسجة التي تتكاثر خلاياها بسرعة كخلايا الدم، الجهاز الهضمي وأخرى. أغلب الأدوية الكيميائية تُعطى عن طريق الوريد وليس بالفم، ويتم تناولها مرة في الأسبوع ولمدة عدة أسابيع. كل دورة علاج هي عبارة عن عدة أسابيع من تناول الأدوية الكيميائية. رغم ازالة ورم سرطان المبيض، لا تزال خطورة احتمال وجود خلايا سرطانية داخل الجسم. من هذا المُنطلق يُفضل الأطباء القضاء على جميع الخلايا السرطانية، ومن هنا فان العلاج الكيميائي هو أفضل علاج اضافي لتحقيق هذا الهدف. يُحسن العلاج الكيميائي من فرص شفاء سرطان المبيض، ويُقلل من احتمال تنكسه، ومن خطورة الوفاة. الحاجة الى العلاج الكيميائي تتعلق بمرحلة سرطان المبيض. عدا عن بعض حالات المرحلة الأولى، فان باقي مراحل سرطان المبيض يتم علاجها بالعلاج الكيميائي الاضافي. عدة أدوية قد تُستخدم في العلاج الكيميائي لسرطان المبيض، وأكثرها نجاعةً هي الباكليتاكسيل (Paclitaxel) والكاربوبلاتين (Carboplatin). في بعض الأحيان يتم استخدام السيكلوفوسفاميد (Cyclophosphamide). يستمر العلاج لفترة 6 دورات، دورة كل ثلاثة أسابيع. أهم الأعراض الجانبية لهذا العلاج هي:
نجاح العلاج يتعلق نجاح العلاج بعدة أمور، أهمها مرحلة سرطان المبيض. ترتفع احتمالات نجاح العلاج كلما كانت المرحلة مُبكرة، وكانت المريضة صغيرة السن. هدف العلاج هو استئصال الورم بأكمله اذا أمكن، لذا فان نجاح العلاج يتعلق أيضاً ببقاء خلايا سرطانية داخل الجسم. يتم تقدير نجاح العلاج بعد الانتهاء من العلاج، حيث أن عدم وجود أعراض، علامات، هبوط نسبة CA-125 وعدم وجود علامات في الاختبارات التصويرية، يدلون على نجاح العلاج. متابعة وترصد سرطان المبيض رغم امكانيات العلاج الموجودة، ورغم نجاح العلاج فان سرطان المبيض قد يتنكس مرة أخرى. عند التنكس قد تظهر أعراض وعلامات جديدة، أو ترتفع نسبة المؤشرات السرطانية في الدم. لذ من المهم مُتابعة حالات سرطان المبيض وترصدها قبل أن ينتشر. المُتابعة هي زيارة للطبيب بشكل مُستمر مرة كل 3-6 أشهر، وخلال الزيارة يُجري الطبيب الفحص الجسدي لاكتشاف علامات سرطان المبيض، أو يُجري اختبارات الدم والاختبارات التصويرية كالتصوير الطبقي المحوسب والتخطيط فوق الصوتي. من خلال هذه المُتابعة، فان الأطباء يستطيعون ترصد سرطان المبيض قبل تنكسه وبذلك اكتشافه في مراحله المُبكرة. اذا ما تنكس سرطان المبيض، يتم علاجه مرة أخرى بالعلاج الكيميائي، سواءً بنفس الأدوية أو ادوية أخرى. تحري سرطان المبيض (Ovarian Cancer Screening) التحري هو عبارة عن اختبارات مُعدة لاكتشاف الأمراض قبل أن تؤدي الى أعراض أو علامات. حيث أن سرطان المبيض كثيراً ما يظهر في المراحل المُتأخرة، لذا من المنطق اكتشافه في المراحل المُبكرة، حيث يُمكن أن يستجيب للعلاج وترتفع نسبة نجاح العلاج. عدة اختبارات اقترحت لتحري سرطان المبيض، أبرزها اختبار مؤشر السرطان CA-125 والتخطيط فوق الصوتي للمبيض. بالنسبة ل CA-125 فانه قد يرتفع في حالات عديدة أخرى عدا سرطان المبيض، كما أنه يكون مُرتفعاً لدى 1% من النساء بشكل طبيعي. لذا فان CA-125 من الصعب استخدامه للتحري. بالنسبة للتخطيط فوق الصوتي، فانه اختبار ممتاز، الا أنه لا يستطيع التمييز بين سرطان المبيض وكتل أخرى في المبيض. لذا ليس من المُتبع اجراء اختبارات تحري للنساء بشكل عام لاكتشاف سرطان المبيض. لكن لدى النساء ذوات خطورة عالية لسرطان المبيض، فان التحري مُهم وضروري. أبرز الحالات التي تحتاج لتحري هن النساء اللواتي لديهن تاريخ عائلي لسرطان المبيض، أو أنهن يحملن الجينات BRCA1&2 أو مصابات بمتلازمة لينش 2 (Lynch 2). ويشمل التحري الفحص الجسدي، اختبار CA-125 واختبار التخطيط فوق الصوتي.  |
  
|
|
|
#10 |
  |
سرطان الرحم (Uterine Cancer).
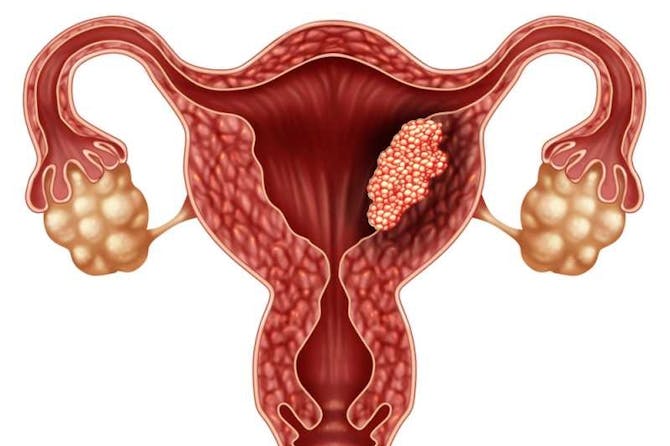 ما هو سرطان الرحم ما هو سرطان الرحم سرطان الرحم- يُعرف باسم سرطان بطانة الرحم (Endometrial Cancer) أيضاً- هو سرطان ينشأ من الغشاء المُبطن للرحم (Endometrium). يُعتبر سرطان بطانة الرحم رابع أنواع السرطان التي قد تُصيب النساء. يؤدي سرطان بطانة الرحم لأعراض عديدة، أبرزها النزيف المهبلي. تُكتشف مُعظم حالات سرطان بطانة الرحم في مرحلة مُبكرة حيث يكون لا يزال داخل الرحم، قبل انتشاره الى أعضاء أخرى خارج الرحم. في هذه المراحل المُبكرة يُمكن علاج سرطان بطانة الرحم بالمعالجة الجراحية لاستئصال الرحم فقط. تتوفر امكانيات علاج أخرى لسرطان بطانة الرحم كالعلاج بالأشعة والعلاج الكيميائي أو الهرموني. كما ذُكر، فان سرطان الرحم هو السرطان الرابع شيوعاً لدى النساء، ويُصيب ما يُقارب 2-3% من النساء. يبرز سرطان الرحم لدى النساء كبار السن خاصةً في سن السبعين، الا انه قد يظهر قبل ذلك وحتى قبل سن الخمسين. مُعظم حالات سرطان الرحم هي بعد الاياس (Menopause)- أي انقطاع الدورة الشهرية- وقد تظهر حالات قبل ذلك. الرحم الرحم هو عضو من الجهاز التناسلي الأنثوي، ويقع الرحم في الحوض بين المثانة والمُستقيم. يرتبط الرحم بالعالم الخارجي عبر ارتباطه بالمهبل (Vagina)، حيث أن عنق الرحم هو الذي يربط الرحم بالمهبل. وظيفة الرحم هي احتواء الحمل، وهو العضو الذي يكبر فيه الجنين. يتكون جدار الرحم من طبقتين: · بطانة الرحم (Endometrium): الطبقة الداخلية التي تُبطن جوف الرحم. تتكاثر وتتضخم خلايا بطانة الرحم خلال الشهر لدى الأنثى، وذلك اثر تأثير الهرمونات النسائية على خلايا بطانة الرحم، وخاصةً الاستروجين (Estrogen). عند حدوث الدورة الشهرية، فان مُعظم بطانة الرحم تسقط وتخرج من المهبل، لتؤدي لنزيف وافرازات الدورة الشهرية. اذا ما حملت الأنثى، فان بطانة الرحم المُتضخمة تستقبل الحمل ولا تسقط. · عضل الرحم (Myometrium): الطبقة الخارجية من جدار الرحم، وتتكون من عدة طبقات عضلية تعمل على تقليص الرحم عند الحاجة. قد يُصيب السرطان كل من طبقات الرحم ولسرطان الرحم عدة أنواع، حيث أن سرطان بطانة الرحم (Endometrial Carcinoma) هو الأبرز والأكثر شيوعاً وسيتم الحديث عنه. قد تظهر أورام عضلية من طبقة عضل الرحم، الا أنها حميدة وأقل خطورة. أسباب وعوامل خطورة سرطان الرحم من المهم التذكير أن بطانة الرحم تتكاثر وتتضخم تحت تأثير الاستروجين، بينما تسقط وتُبطئ نموها تحت تأثير البروجسترون (Progesterone)- وهو هرمون نسائي اخر. لذا فان مُعظم حالات سرطان بطانة الرحم تنشأ بسبب التعرض المُستمر للأستروجين ولذلك أسباب عديدة. بالاضافة الى ذلك توجد عوامل عديدة قد تؤدي لسرطان الرحم، وهي: · الجيل: مُعظم حالات سرطان الرحم تظهر عند سن السبعين، الا ان 25% من حالات سرطان الرحم تظهر في جيل مُبكر. · التغذية: ان التغذية المليئة بالدهنيات الحيوانية تزيد من احتمال الاصابة بسرطان الرحم. · الوزن الزائد والسمنة : تؤدي الى زيادة افراز الاستروجين، وبذلك تزيد من خطورة الاصابة بسرطان الرحم. · العلاج بالأستروجين: وقد يُستخدم العلاج بالأستروجين لعلاج أعراض الاياس (Menopause) أو لمنع الحمل. اذا ما استخدم الاستروجين لوحده، دون تناول البروجيسترون بالمقابل، تزداد خطورة الاصابة بسرطان الرحم. · الاياس المُتأخر (Late Menopause): أي انقطاع الدورة الشهرية بعد سن 55، ويؤدي الأمر الى زيادة افراز الاستروجين على مر السنين مما يزيد من احتمال الاصابة بسرطان الرحم. · عدم الولادة (Nulliparity): خلال الحمل وفترة الرضاعة، فان الرحم يتعرض لكمية أقل من الاستروجين. لذا فان عدم الولادة يُعرض الرحم الى الكثير من الاستروجين ويزيد من خطورة الاصابة بسرطان الرحم. · متلازمة المبيض المتعدد الكيسات (PCOS-Polycystic Ovarian Syndrome): متلازمة قد تُصيب الاناث ويكون فيها المبيض مليء بالكيس. في المتلازمة فان افراز الاستروجين يزداد مما يؤدي الى ازدياد خطورة الاصابة بسرطان الرحم. · السكري. · ضغط الدم المرتفع. · مُتلازمة لينش (Lynch Syndrome): مُتلازمة تُعرض مرضاها للعديد من الأورام، أهمها سرطان القولون وسرطان الرحم. · التاموكسيفين (Tamoxifen): نوع دواء مُستخدم لعلاج سرطان الثدي. قد يؤدي استعماله المُستمر الى زيادة خطورة الاصابة بسرطان الرحم. · التاريخ العائلي: اذا ما أصيبت احدى القريبات من الدرجة الأولى (أي الأم أو الأخت) بسرطان الرحم، يزداد احتمال الاصابة بسرطان الرحم. غالباً ما يؤدي وجود الاستروجين وبكثرة الى تكاثر خلايا نسيج بطانة الرحم، يُسمى الأمر بتكاثر النسيج (Endometrial Hyperplasia). مُعظم حالات سرطان الرحم تنشأ من تكاثر نسيج بطانة الرحم. أعراض وعلامات سرطان الرحم قد يكون سرطان الرحم عديم الأعراض. قد تظهر أعراض وذلك ما يكون لدى مُعظم المرضى. النزيف المهبلي هو أبرز الأعراض وأكثرها انتشاراً. · قبل الاياس (Menopause) فان النزيف المهبلي الغير طبيعي هو النزيف الذي يظهر ما بين نزيف الدورة الشهرية، أو النزيف الشديد عند الدورة الشهرية. · بعد الاياس، فان النزيف المهبلي الغير طبيعي هو أي نزيف يظهر لدى الأنثى. تختلف كمية النزيف وشدته، وقد يكون مُجرد بقع قليلة من الدم، أو يكون نزيفاً شديداً. رغم أن النزيف المهبلي هو أبرز الأعراض، وأكثرها مُثيراً للقلق، فان فقط 5-10% من حالات النزيف المهبلي هي بسبب سرطان الرحم. هناك أمور عديدة قد تؤدي للنزيف المهبلي ويجب على الطبيب استبعادها. قد يؤدي سرطان الرحم الى أعراض أخرى، ولكنها أقل بروزاً من النزيف المهبلي: · ألم الحوض أو البطن: ويكون الألم غير واضحاً من حيث موقعه، وتختلف شدته وقد يُشبه المغص. · قد يمتد السرطان ويضغط على الأعضاء المجاورة كالمثانة فيؤدي لالحاح البول او عسر البول. · تضخم الرحم: ويكون في المراحل المُتقدمة وغالباً فان الطبيب يستطيع اكتشاف الأمر خلال الفحص الجسدي. مضاعفات سرطان الرحم قد يؤدي سرطان الرحم الى مضاعفات ناتجة عن تقدمه: · فقر الدم: قد يؤدي النزيف الى فقدان لدم المُزمن مما يؤدي لفقر الدم. · تدمي الرحم (Hematometra): أي أن كُتلة دم قد تتراكم في الرحم مما يؤدي لتدمي الرحم. · تقيح الرحم (Pyometra): كُتلة الدم التي قد تتراكم في الرحم قد تُصاب بالعدوى وتلتهب مما يؤدي لاخراج (Abscess) في الرحم ويُسمى بتقيح الرحم. · التهاب الصفاق (Peritonotits): وذلك اذا ما نتشر تقيح الرحم الى جوف البطن. · ثقب الرحم (Uterine Perforation): قد يثقب الورم الرحم، أو ينثقب الرحم خلال اجراء اختبارات وادخال أجهزة في الرحم. ذلك لأن الرحم المُصاب بالسرطان يكون أضعف. قد يؤدي ثقب الرحم الى انتشار سرطان الرحم في جوف البطن، وغالباً ما يتطلب ثقب الرحم المعالجة الجراحية. انتشار سرطان الرحم سرطان الرحم هو سرطان خبيث ولديه القدرة على الانتشار الى أعضاء أخرى مُحيطة بالرحم، أو الى أعضاء تبعد عن الرحم. · غالباً ما ينتشر سرطان الرحم الى الأعضاء المجاورة كعنق الرحم، المبيض أو قنوات فالوب (Fallopian Tubes) وهي الأنابيب التي تصل بين الرحم والمبيض. · الحوض: قد ينتشر سرطان الرحم الى الحوض وجوف البطن وذلك بعد انتقال الخلايا السرطانية من الرحم الى الحوض وجوف البطن، من خلال قنوات فالوب. · المثانة: اذا ما انتشر سرطان الرحم الى المثانة، يؤدي لأعراض تتعلق بالمثانة كعسر البرول، الحاح البول وأخرى. · المُستقيم: يؤدي انتشار سرطان الرحم للمُستقيم لأعراض كالاسهال، الدم في البراز وأخرى. · العقد اللمفاوية (Lymph Nodes): قد ينتشر سرطان الرحم الى العقد اللمفاوية في الحوض ويؤدي لانتفاخها. نادراً ما يؤدي انتفاخ العقد اللمفاوية الى أعراض تُذكر، الا أن تشخيص انتشار الورم اليها مُهم لتصنيف مراحل سرطان الرحم. · الانتشار لأعضاء أخرى تبعد عن الرحم كالعظام، الرئتين، الكبد والدماغ وأخرى. حيث تنتقل نقائل سرطان الرحم الى هذه الأعراض عن طريق الأوعية الدموية. تتعلق الأعراض بالعضو المُصاب. تشخيص سرطان الرحم أي امرأة لديها نزيف مهبلي ملائم للوصف أعلاه، عليها التوجه لطبيب اخصائي نساء وتوليد. مُعظم حالات النزيف المهبلي لا تكون بسبب سرطان الرحم، لكن الأمر لا يعني اهمال الحالة. سيسأل الطبيب عن التاريخ المرضي والعائلي وعن عوامل خطورة وأعراض سرطان الرحم. كما ان الطبيب قد يقوم خلال الفحص الجسدي بجس الرحم لملاحظة تضخمه، أو يقوم بفحص مهبلي لمحاولة معرفة مصدر النزيف أو اكتشاف تدمي أو تقيح الرحم. قد لا يجد الطبيب أي من علامات سرطان الرحم او مضاعفاته. بالاضافة الى ذلك، فان الطبيب قد يُجري فحص المُستقيم بواسطة ادخال اصبعه من الشرج، وذلك لاكتشاف انتشار الورم الى المُستقيم. يحتاج تشخيص سرطان الرحم الى عدة اختبارات، هدفها تشخيص سرطان الرحم ومضاعفاته، وتصنيف مراحل سرطان الرحم. أهم الاختبارات هي: · اختبارات الدم: - تعداد الدم الكامل (CBC-Complete Blood Count) لتشخيص فقر الدم. - المؤشرات السرطانية مثل CA-125 والذي يرتفع عند وجود سرطان الرحم. - اختبار انزيمات الكبد، وقد تكون الانزيمات مرتفعة اذا ما انتشر الورم للكبد. - اختبار الغلوكوز لتشخيص السكري (كونه من عوامل الخطورة). · خزعة الرحم (Endometrial Biopsy): اجراء بسيط يُجرى في عيادة الطبيب، ويقوم الطبيب بادخال حُقنة الى الرحم عن طريق المهبل. ويستخدم الطبيب الحُقنة لاستخراج عينة من بطانة الرحم. يتم فحص العينة في المُختبر، تحت المجهر. دون وجود عينة من بطانة الرحم لا يُمكن تشخيص سرطان الرحم نهائياً. توجد حقن خاصة لاستخراج العينة، الا أن هذا الاجراء أقل نوعية ويُمكن أن يُخطئ. في هذه الحالات يتم تنفيذ اجراءات أخرى. · التوسيع والكشط (D&C- Dilatation & Curettage): اجراء يُجرى في غرفة العمليات بعد التخدير الموضعي أو الكلي، وخلاله يتم توسيع عنق الرحم وكشط بطانة الرحم. بعد الكشط فان البطانة المُستخرجة يتم ارسالها الى المُختبر وتُفحص عينة منها تحت المجهر لتشخيص سرطان الرحم. تُعتبر التوسيع والكشط، الطريقة الأفضل والأكثر نوعية ودقة لتشخيص سرطان الرحم، الا أنها أقل استخداماً كونها تحتاج لغرفة عمليات. لذا من المُتفق عليه اجراء خزعة الرحم بدايةً، واجراء التوسيع والكشط اذا ما كانت النتيجة غير واضحة. · الاختبارات التصويرية: هدفها الأساسي هو اكتشاف انتشار سرطان الرحم الى أعضاء أخرى، والمساعدة على تصنيف مراحل سرطان الرحم. أهم الاختبارات المُستخدمة هي: - التصوير بالأشعة السينية للصدر (CXR- Chest X-Ray): والهدف منه اكتشاف انتشار سرطان الرحم للرئتين. - تنظير الرحم (Hysteroscopy): اختبار لرؤية جوف الرحم من الداخل ويُجرى بحيث يتم ادخال أنبوب الى الرحم، من خلال المهبل. توجد كاميرا في طرف الأنبوب ويستطيع الطبيب رؤية جوف الرحم من خلالها، ورؤية الورم. من أخطر مضاعفات تنظير الرحم، هو ثقب الرحم. يُمكن استخراج عينة عند تنظير الرحم. - التخطيط فوق الصوتي (Ultrasound): يُمكن اجراء التخطيط فوق الصوتي للرحم والحوض. يُمكن اجراء التخطيط من خلال جلد البطن أو ادخال الجهاز الى المهبل. يُستخدم التخطيط فوق الصوتي لترصد النساء ذوات عوامل خطورة للاصابة بسرطان الرحم، أو لترصد سرطان الرحم بعد العلاج. - التصوير الطبقي المحوسب (CT- Computerized Tomography): والهدف منه اكتشاف حجم سرطان الرحم، انتشار سرطان الرحم في الأعضاء المختلفة والعقد اللمفاوية. يمكن تصوير قسم معين من الجسم كالدماغ فقط، أو تصوير الجسم من الرأس وحتى الحوض. - التصوير بالرنين المغناطيسي (MRI- Magnetic Resonance Imaging): لنفس استعمالات التصوير الطبقي المحوسب، وهو أقل استعمالاً. لتشخيص سرطان الرحم يحتاج الطبيب الى عينة الرحم، وقد يتم استخراج العينة بواسطة الخزعة، تنظير الرحم أو التوسيع والكشط. تصنيف مراحل وتدريج سرطان الرحم يُصنف سرطان الرحم الى أربعة مراحل رئيسية. لهذا التصنيف أهمية لأن العلاج يختلف وفقاً للمرحلة. يتم تصنيف مراحل سرطان الرحم وفقاً للأمور التالية: · عمق اختراق سرطان الرحم لجدار الرحم. · انتشار سرطان الرحم الى العقد المفاوية أو الأعضاء المجاورة كالمهبل وعنق الرحم. · انتشار سرطان الرحم الى أعضاء أخرى كالمثانة، المُستقيم، الكبد وأخرى أبعد. المرحلة الأولى هي المرحلة التي يظل فيها سرطان الرحم داخل بطانة الرحم، بينما المرحلة الرابعة هي المرحلة التي ينتشر فيها سرطان الرحم الى أعضاء بعيدة. تحتاج الأورام في المراحل المُبكرة الى علاج أبسط من الأورام في المراحل المُتقدمة. لا يُمكن اكمال تصنيف مراحل سرطان الرحم دون اجراء عملية جراحية لاستئصال الرحم. لذا فان تصنيف مراحل سرطان الرحم يكون كاملاً فقط أثناء الجراحة والتي تُستخدم لعلاج سرطان الرحم. غالباً ما يستخدم الأطباء تصنيف لدرجة خطورة السرطان: · الاختطار المنخفض (Low risk): هو السرطان الموجود داخل الرحم وتحديداً داخل بطانة الرحم- المرحلة الأولى. · الاختطار المتوسط (Intermediate Risk): حالات السرطان الذي اخترق الجدار لكنه لا يزال موضعياً- بعض حالات المرحلة الأولى والمرحلة الثانية. · الاختطار المرتفع (High Risk): السرطان الذي انتشر الى أعضاء أخرى- المرحلة الثالثة والرابعة. تدريج سرطان الرحم هو تدريج يعتمد على مواصفات خلايا سرطان الرحم. يتم تحديد التدريج خلال اختبار العينة تحت المجهر. توجد ثلاثة درجات لسرطان الرحم، وكلما تقدمت الدرجات ازدادت خطورة السرطان، خطورة تنكسه وقلت فرص الحياة والشفاء منه. علاج سرطان الرحم مُعظم حالات سرطان الرحم يتم تشخيصها في المراحل المُبكرة، حيث يُمكن علاجها والشفاء منها. توجد عدة امكانيات لعلاج سرطان الرحم، والمُعالجة الجراحية هي أهمها وتُجرى لدى 90% من الحالات. امكانيات العلاج هي: · المُعالجة الجراحية. · العلاج بالأشعة. · العلاج الهرموني. · العلاج الكيميائي. تختلف اختيارات العلاج وفقاً لحالة المريضة، أمراضها السابقة مرحلة سرطان الرحم وتدريج سرطان الرحم. كلما تقدمت مرحلة ودرجة سرطان الرحم، زاد الاحتمال لتنكسه بعد العلاج، وبالتالي فان العلاج كان أشد وتتضمن امكانيات أكثر. المُعالجة الجراحية هدف المُعالجة الجراحية هو تصنيف مرحلة سرطان الرحم نهائياً، بالاضافة الى ذلك فان المعالجة الجراحية تُشكل امكانية العلاج الأبرز لسرطان الرحم. تُجرى العملية الجراحية في المُستشفى، وبالتخدير الكلي. خلال العملية يتم شق البطن عند الحوض، بشق طولي في خط الوسط. من ثم يتم اجراء عدة أمور: · استئصال الرحم، المبيضين، وقنوات فالوب. · اذا ما وجد الطبيب الجراح انتشار اخر لسرطان الرحم، عليه ازالته. · فحص العقد اللمفاوية واذا ما كانت مصابة بسرطان الرحم سيتم استئصالها. · استخراج سائل من جوف البطن، واختباره لفحص وجود خلايا سرطانية فيه. يُمكن اجراء العملية الجراحية بتنظير البطن، أي ادخال منظار الى البطن عبر شقوق صغيرة لا تتعدى السم الواحد، بالاضافة الى ادخال أدوات جراحية أخرى لاستئصال الرحم. يعود القرار على طريقة اجراء العملية الجراحية لأفضليات الطبيب الجراح وحالة المريضة الصحية. اذا لم تسمح الحالة الصحية للمريضة باجراء العملية الجراحية، بسبب أمراض أخرى، يجب العلاج بالأشعة لوحدها. أهم مضاعفات العملية الجراحية هي أعراض الاياس أو انقطاع الطمث (Menopause)، وذلك بسبب استئصال المبيضين، مما يؤدي لعدم افراز الاستروجين. لذلك تظهر أعراض عديدة مثل الحرارة المرتفعة، تغييرات المزاج، هبات الحرارة وأخرى عديدة. ينصح بعض الأطباء بعلاج هذه الأعراض الجانبية بواسطة الاستروجين، ولا ضير في ذلك بعد استئصال الورم. العلاج بالأشعة العلاج بالأشعة يعني توجيه أشعة سينية (X- Ray) عالية الطاقة الى العضو المصاب بالسرطان. يؤدي الأمر الى ضرر للخلايا السرطانية، وبذلك يُسبب موتها. كما أن العلاج بالأشعة يمنع خلايا السرطان من الانتشار. غالباً ما يتم العلاج بالأشعة عند استلقاء المريض ومن ثم توجه الأشعة، من جهاز خاص، للعضو المُصاب. يتم العلاج بالأشعة 5-6 أيام في الأسبوع، ولمدة 5-6 أسابيع في أغلب الحالات. يُستخدم العلاج بالأشعة في حال سرطان الرحم كعلاج اضافي لحالات سرطان الرحم المُتقدمة. تكمن نجاعة العلاج بالأشعة في تقليل تنكس سرطان الرحم. توجد امكانيتين لاجراء العلاج بالأشعة:
العلاج الكيميائي العلاج الكيميائي هو علاج بأدوية تُبطئ تكاثر الخلايا أو تُوقفه كلياً. يؤثر العلاج الكيميائي على الخلايا التي تتكاثر بسرعة (كخلايا السرطان) وبذلك يمكن علاج السرطان، كلياً أو جزئياً. الا أن لهذه الأدوية أعراض جانبية وخاصةً على الأنسجة التي تتكاثر خلاياها بسرعة كخلايا الدم، الجهاز الهضمي وأخرى. أغلب الأدوية الكيميائية تُعطى عن طريق الوريد وليس بالفم، ويتم تناولها مرة في الأسبوع ولمدة عدة أسابيع. كل دورة علاج هي عبارة عن عدة أسابيع من تناول الأدوية الكيميائية. في حال سرطان الرحم، فان العلاج الكيميائي يشمل أدوية من نوع سيسبلاتين (Cisplatin) ودوكسوروبوسين (Doxorubicin) وأخرى. يُستخدم العلاج الكيميائي كعلاج اضافي بعد العملية الجراحية في الحالات المتقدمة، أو لعلاج الحالات المتقدمة، أو لعلاج سرطان الرحم المُتنكس. يُفضل استخدام عدة أدوية بالمقابل. أهم الأعراض الجانبية للعلاج الكيميائي هي:
العلاج الهرموني هو علاج بواسطة تناول البروجسترون، والذي يعمل بعكس الاستروجين. نظراً لأن سرطان الرحم يتكاثر وينتشر تحت تأثير الاستروجين، فان العلاج بالبروجيسترون- والذي لديه التأثير العكسي- يُضعف سرطان الرحم، يوقف تكاثره وقد يؤدي لتراجعه. يُستخدم العلاج بالاستروجين في الحالات المُتقدمة والتي انتشر فيها سرطان الرحم لأعضاء أخرى. اختيار العلاج المناسب يعتمد اختيار العلاج المُناسب على حالة المريضة، أمراضها السابقة، مرحلة وتدريج سرطان الرحم وقدرتها على تحمل الأعراض الجانبية للعلاج. · الاختطار المنخفض (Low risk): يتم علاجه بالمعالجة الجراحية فقط. · الاختطار المتوسط (Intermediate Risk): يتم علاجه بالمعالجة الجراحية والعلاج بالأشعة. · الاختطار المرتفع (High Risk): يتم علاجه بجميع امكانيات العلاج متابعة وترصد سرطان الرحم نظراً لأن حالات سرطان الرحم قد تتنكس، وتظهر مرة أخرى حتى بعد العلاج يجب متابعة حالات سرطان الرحم وترصدها. يتم الأمر خلال زيارة الطبيب مرة كل 3-6 أشهر خصوصاً خلال السنوات الأولى، واجراء الفحص الجسدي أو الاختبارات اللازمة لترصد سرطان الرحم. الهدف من المتابعة والترصد هو اكتشاف سرطان الرحم المتنكس قبل ظهوره، وقبل أن يؤدي لأعراض أو ينتشر. الوقاية من سرطان الرحم عوامل خطورة عديدة قد تؤدي لسرطان الرحم، وهي عوامل يُمكن التحكم بها. من هنا تنشأ امكانية الوقاية من سرطان الرحم. عدة توصيات يُنصح بها للوقاية من سرطان الرحم، وهي: · التحكم بالوزن. · القيام بالنشاط الجسدي. · التحكم بالأمراض كضغط الدم المرتفع والسكري. · ترصد النساء ذوات الخطورة العالية للاصابة بسرطان الرحم، وذلك بواسطة متابعة الطبيب مرة كل شهر، اجراء التخطيط فوق الصوتي والتحكم جيداً بعوامل الخطورة. · استئصال الرحم الوقائي (Prophylactic Hysterectomy): عملية جراحية تُجرى للنساء المريضات بمتلازمة لينش، وذلك بعد أن يُتممن ولاداتهن. يقي استئصال الرحم في هذه الحالات من سرطان الرحم. · في حال تناول العلاج بالاستروجين لأعراض الاياس (Menopause)، يجب تناول البروجسترون أيضاً لتقليل ضرر الاستروجين.  |
  
|
 |
| مواقع النشر (المفضلة) |
| الذين يشاهدون محتوى الموضوع الآن : 1 ( الأعضاء 0 والزوار 1) | |
|
|


















 العرض العادي
العرض العادي
